Das Kniegelenk: Diagnostik und Therapie
Interessengebiete: Allgemeinmedizin und Innere Medizin, Chirurgie, Orthopädie, Rheumatologie
Probleme des Kniegelenks sind weit verbreitet. Zu den häufigsten Ursachen von Kniegelenksbeschwerden zählen die Ruptur des vorderen Kreuzbands, Meniskusläsionen sowie die Gonarthrose. Mit steigendem Lebensalter ist die Arthrose die häufigste Erkrankung des Kniegelenks. Oft führen Sportverletzungen, etwa der Bänder oder des Meniskus, zu frühzeitigem Verschleiß und degenerativen Veränderungen des Kniegelenks.
Um der Entwicklung einer Arthrose vorzubeugen, ist daher eine frühe und korrekte Diagnose sowie adäquate Therapie von Knieverletzungen wichtig.
Die Therapiestrategien unterscheiden sich je nach vorliegendem Befund und erfolgen entweder konservativ oder operativ.
Diese CME-Fortbildung gibt einen Überblick zu Epidemiologie, Diagnose und Therapie der häufigsten Kniegelenksverletzungen.
Kursinhalt
Inhaltsverzeichnis
Einführung
Kniegelenksbeschwerden sind ein zunehmendes gesundheitliches Problem. Dabei stellt die Arthrose mit steigendem Alter die häufigste Erkrankung des Kniegelenks dar. So sind nahezu 15 % der Patienten in orthopädischen Praxen von Knieproblemen betroffen. Auch bei den Allgemeinmedizinern gehört die Gonarthrose zu den oft diagnostizierten Erkrankungen. Hier belegt sie immerhin Rang 21 von den 100 häufigsten Diagnosen [1]. Oftmals führen Sportverletzungen, etwa der Bänder oder des Meniskus, zu frühzeitigem Verschleiß und degenerativen Veränderungen des Kniegelenks. Deswegen ist eine frühzeitige Diagnostik und adäquate Behandlung von Knieverletzungen eine wichtigen Arthrose-Prophylaxe. Anliegen dieser Fortbildung ist es, die häufigsten Ursachen von Kniegelenksbeschwerden – Ruptur des vorderen Kreuzbands, Meniskusläsionen sowie Gonarthrose – und deren Behandlung näher zu beleuchten.
Epidemiologie
Betrachtet man alle klinisch relevanten Knieverletzungen, so sind etwa 40 % Bandverletzungen [2, 3]. Zwei Drittel der Bandverletzungen sind Kreuzbandrisse – zu 46 % isoliert das vordere Kreuzband und zu 4 % isoliert das hintere (Abb. 1). In den USA werden jedes Jahr etwa 75.000 Kreuzbandrupturen operativ versorgt [4]. Diese Zahl entspricht einer Inzidenz von einer Verletzung auf 3.500 Einwohner. Etwa 70 % der Kreuzbandrupturen ereignen sich beim Sport in einem Lebensalter zwischen 15 und 45 Jahren.
zwei Drittel davon Kreuzbandrisse, die häufig bei Sportarten
mit Sprüngen und Drehbewegungen vorkommen.
Am häufigsten kommen Kreuzbandrupturen in Sportarten mit Sprüngen und plötzlichen Drehbewegungen vor, vor allem bei alpinem Skifahren und Ballsportarten wie Fußball, Handball und Basketball (Abb. 2). Ungefähr 70 % der Verletzungen entstehen ohne direkte Beteiligung eines Mitspielers in so genannten Nicht-Kontakt-Situationen [5]. Dabei ist die Inzidenz von Kreuzbandrupturen bei weiblichen Athleten deutlich höher als bei männlichen [6, 7]. Offenbar sind geschlechtsspezifische neuromuskuläre Unterschiede sowie geschlechtsspezifische Bewegungsmuster wesentliche Faktoren für diesen Unterschied. Ab dem 50. Lebensjahr gehen Kreuzbandrupturen bei beiden Geschlechtern stark zurück [6].
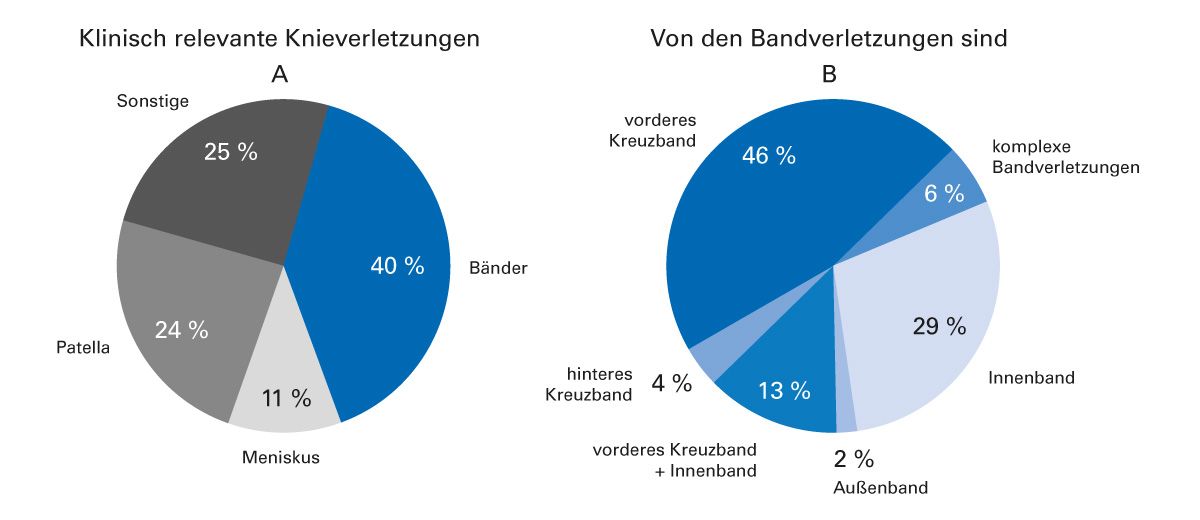
Abb. 1: Anteil der Bänderverletzungen an den klinisch relevanten Knieverletzungen (A). Anteil der einzelnen Bänder an den Bandverletzungen (B) [adaptiert nach 2]
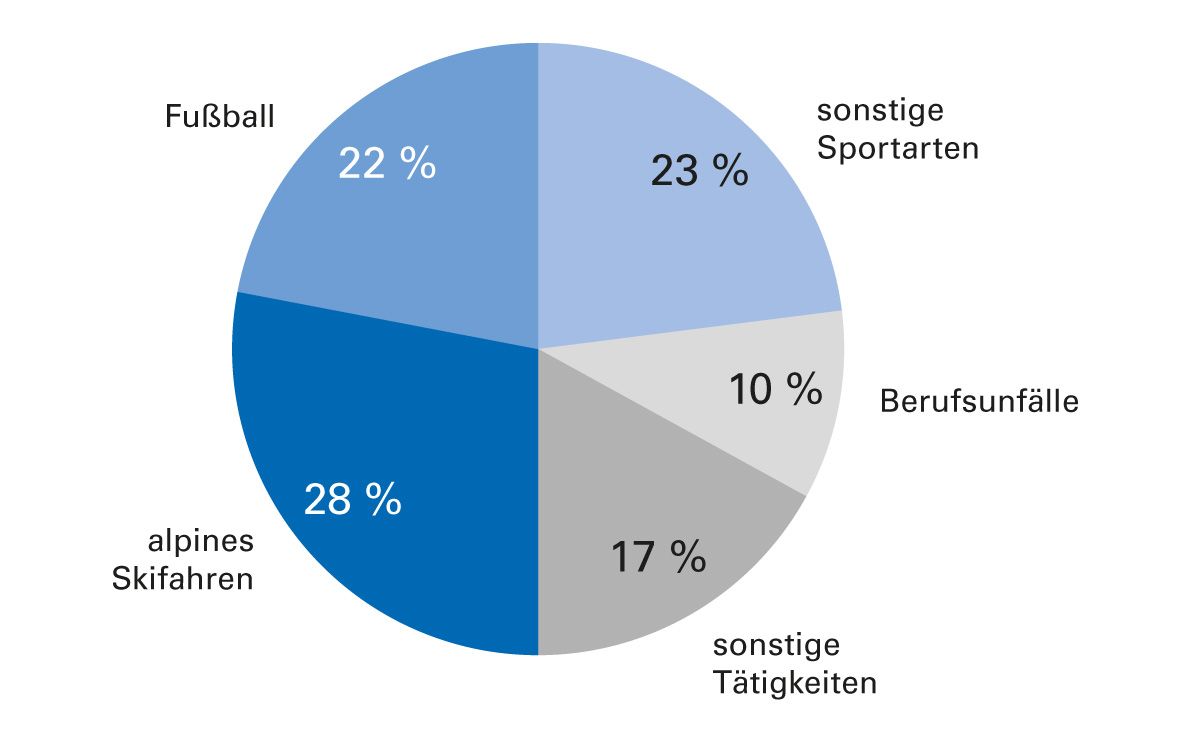
Abb. 2: Verschiedene Ursachen und ihre Anteile an Kreuzbandrissen in der Schweiz. Der in Blau gehaltene Bereich «Sport und Spiel» kommt auf insgesamt 73 % [adaptiert nach 8].
Anders als Kreuzbandrisse werden Meniskusläsionen nicht in erster Linie durch Unfälle, sondern durch degenerative Prozesse mit verursacht. Schon eine einzige falsche Bewegung oder ein leichtes Trauma kann zum Riss eines Meniskus führen, wenn eine entsprechende Vorschädigung vorliegt. Bei jungen Menschen sind es aber tatsächlich (Sport) Unfälle, die Meniskusläsionen verursachen. Ursache ist meist eine Rotationsbewegung in Kombination mit einer axialen Belastung. Aufgrund der geringeren Beweglichkeit des Innenmeniskus ist dieser häufiger als der Außenmeniskus von Verletzungen betroffen. Von einer Unhappy Triad (dt. unglückliche Triade) spricht man, wenn die Innenmeniskusverletzung in Kombination mit einer Ruptur des Innenbandes und des vorderen Kreuzbandes auftritt.
Eine der Hauptursachen für Knieschmerzen ist die Arthrose. Sie ist weltweit die häufigste Gelenkerkrankung des erwachsenen Menschen. In einer epidemiologischen Studie in Griechenland zeigten 8,9 % der erwachsenen Bevölkerung klinisch relevante Knie-, Hand-, und Hüftarthrosen. Den größten Anteil machte in dieser Studie die Gonarthrose mit 6 % aus. [9]. Bei Männern entstehen Arthrosen des Kniegelenkes häufiger rechts als links, während bei Frauen das Verhältnis eher ausgeglichen erscheint [9, 10]. Anhand epidemiologischer Untersuchungen lassen sich einige Risikofaktoren für die Arthrose ableiten. Neben endogenen, d. h. vor allem genetischen Faktoren, spielt die Belastung des Kniegelenks im Laufe des Lebens eine bedeutende Rolle. Berufliche Tätigkeiten in vorwiegend kniender oder hockender Stellung (z. B. Bergleute, Bodenleger) fördern die Gonarthrose. Die Fall-Kontroll-Studie „ArGon“ (Arbeit und Gonarthrose) der Bundesanstalt für Arbeitsschutz und Arbeitsmedizin zeigte, dass bei Männern und Frauen das Knien, ein hoher Body-Mass-Index (BMI), eine familiäre Prädisposition sowie bestimmte Sportarten Prädiktoren für die Entstehung einer Kniegelenksarthrose sind [11]. In der so genannten Ulmer Osteoarthrose- Studie konnten als gelenkspezifische Risikofaktoren in 33,4 % der Gonarthrosepatienten v. a. traumatische Vorerkrankungen identifiziert werden. Die Studie zeigte ebenfalls, dass Übergewicht mit einer Gonarthrose assoziiert ist [12].
Anatomie des Kniegelenks (Articulatio genus)
Das Kniegelenk (Abb. 3) ist das größte Gelenk des Menschen. Die Femurkondylen mit ihrer bikonvexen Form, die Tibia medial bikonkav und lateral konkav ermöglichen die klassische Rollgleitbewegung des Knies (Articulatio femorotibialis). Störungen des Gleitprozesses der Patella auf dem Femurkondylus durch Verkleben der Recessus führen zur Einsteifung des Gelenkes (Articulatio femoropatellaris). Die Inkongruenz zwischen Tibia und Femur wird durch die Menisken verbessert und so eine gleichmäßigere Druckverteilung ermöglicht. Die Ligg. cruciata (Kreuzbänder) stabilisieren durch ihre besondere anatomische Anordnung das Kniegelenk vor allem in anteroposteriorer Richtung. In ihrer stabilisierenden Wirkung werden sie von den Kollateralbändern, der Kniegelenkkapsel und der knieumspannenden Muskulatur unterstützt.
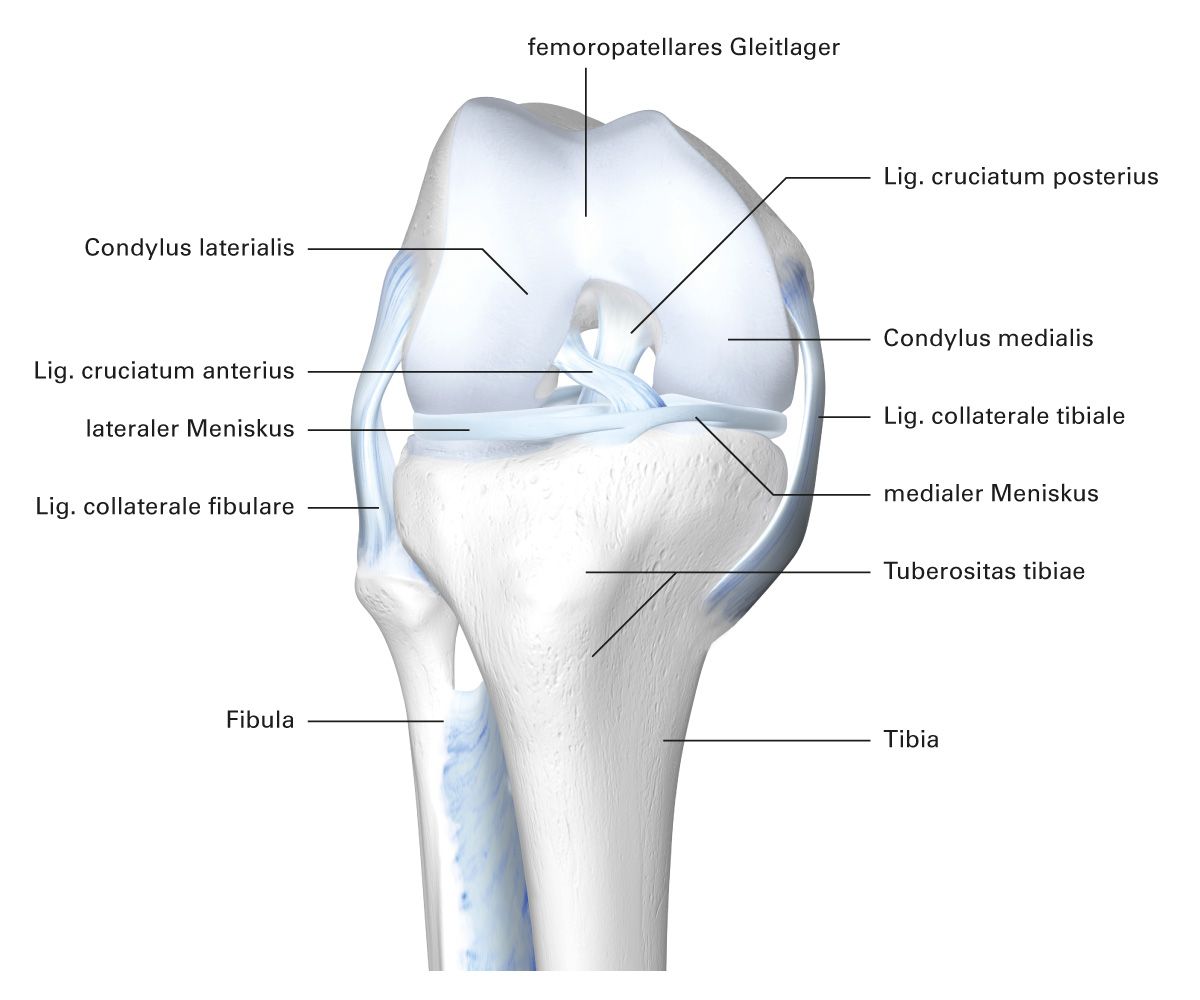
Abb. 3: Kniegelenk rechts in gebeugter Stellung nach Entfernung der Gelenkkapsel (Ansicht von vorne)
Charakteristische Symptomatik bei Knieproblemen
Typische Symptome der vorderen Kreuzbandruptur sind Zerreißungsgefühl, Rupturgeräusch; hinzu kommen dann Gangunsicherheit (Giving-way-Phänomen), Leistungsverlust (manchmal verzögert), Gelenkerguss (sofort oder verzögert), Kapselschmerz, Kniekehlenschmerz, Streck- und Beugehemmung und Pseudoblockade [13]. Gleichzeitig zum Kreuzbandriss kommt es zu Gefäßrissen, die ein Hämarthros verursachen. Sekundär kann eine unbehandelte Kreuzbandruptur aufgrund der Instabilität des Kniegelenks zu Meniskus- und Knorpelschäden und schließlich zu degenerativen Veränderungen des Kniegelenks führen.
Typisch für eine Meniskusläsion ist ein stechender Schmerz. Wegen der anatomischen festeren Verbindung mit dem Innenband ist der Innenmeniskus häufiger beteiligt. Die an einer Gonarthrose leidenden Patienten klagen zu Beginn der Erkrankung neben dem typischen Anlaufschmerz über Belastungsbeschwerden. Bei fortgeschrittener Arthrose persistieren die Schmerzen auch in Ruhe oder während der Nacht. Weitere typische Symptome sind Funktionseinbußen (Bewegungseinschränkung, Muskelminderung), Reibegeräusche und erhöhte Empfindlichkeit gegen Nässe und Kälte [14].
Diagnostik
Klinische Untersuchungen
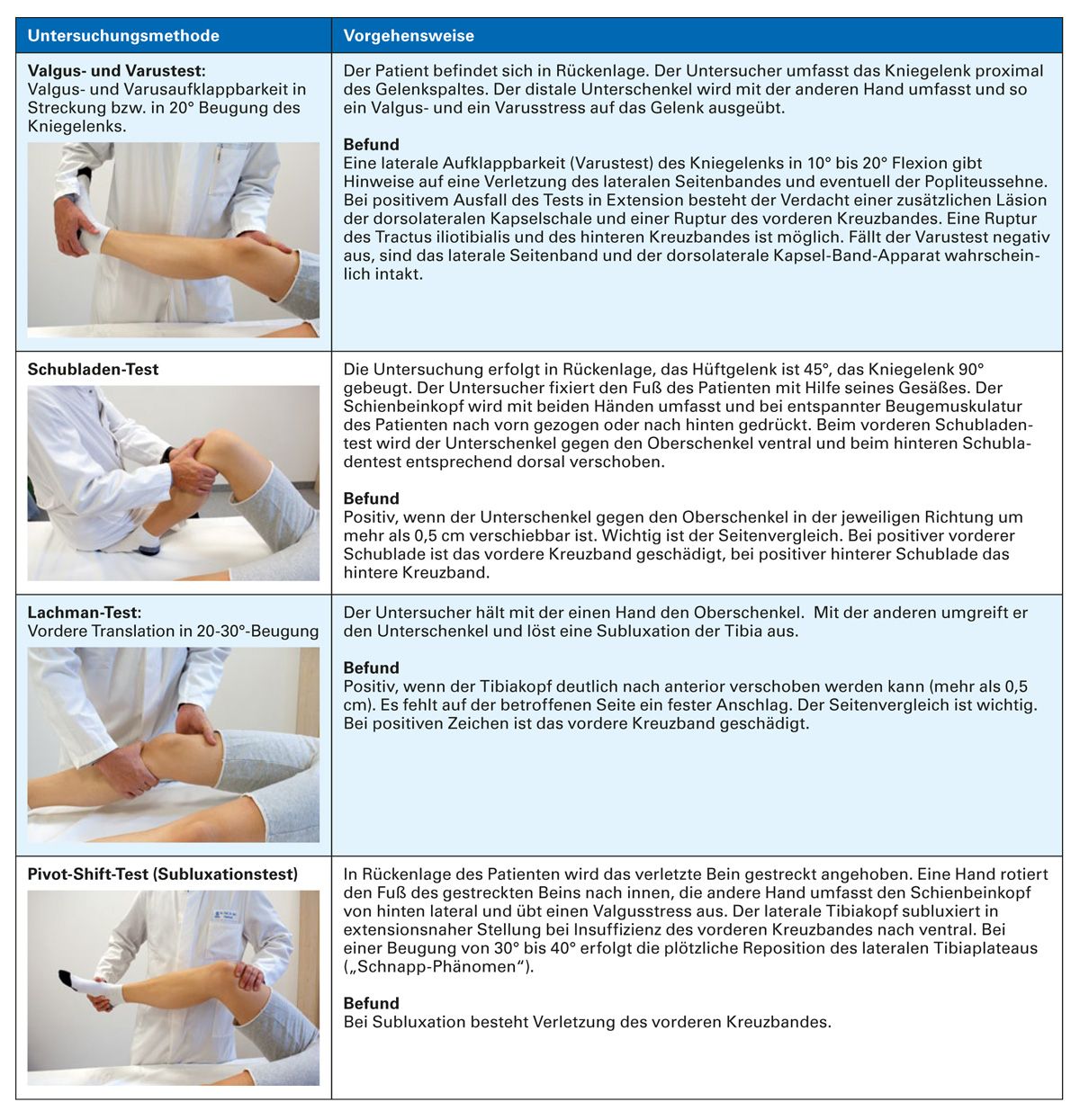
Für die Diagnose einer Kreuzbandruptur werden eine Reihe von diagnostischen Maßnahmen aufgezeigt [13]. Eine umfangreiche Anamnese mit Klärung des Unfallhergangs gibt erste Hinweise. Zur klinischen Untersuchung gehören neben der Erfassung eines Hämarthros insbesondere die Funktionsprüfung des vorderen Kreuzbandes, die einen hohen diagnostischen Stellenwert hat (Tab. 1). Bei schmerzbedingter Einschränkung der Untersuchungsfähigkeit sollte die Untersuchung nach einigen Tagen der Schonung und Schmerzbehandlung wiederholt werden.
Die Ruptur eines Seitenbandes kann mit Hilfe von Stabilitätstests, wie dem ValgusVarus-Test, nachgewiesen werden (Tab. 1). Alle Tests sind am entspannt liegenden Patienten unter bestmöglicher Vermeidung von Schmerzen durchzuführen.
Tabelle 1 gibt einen Überblick über wichtige Testverfahren zur Differenzialdiagnostik von Kniebeschwerden [15, 16].
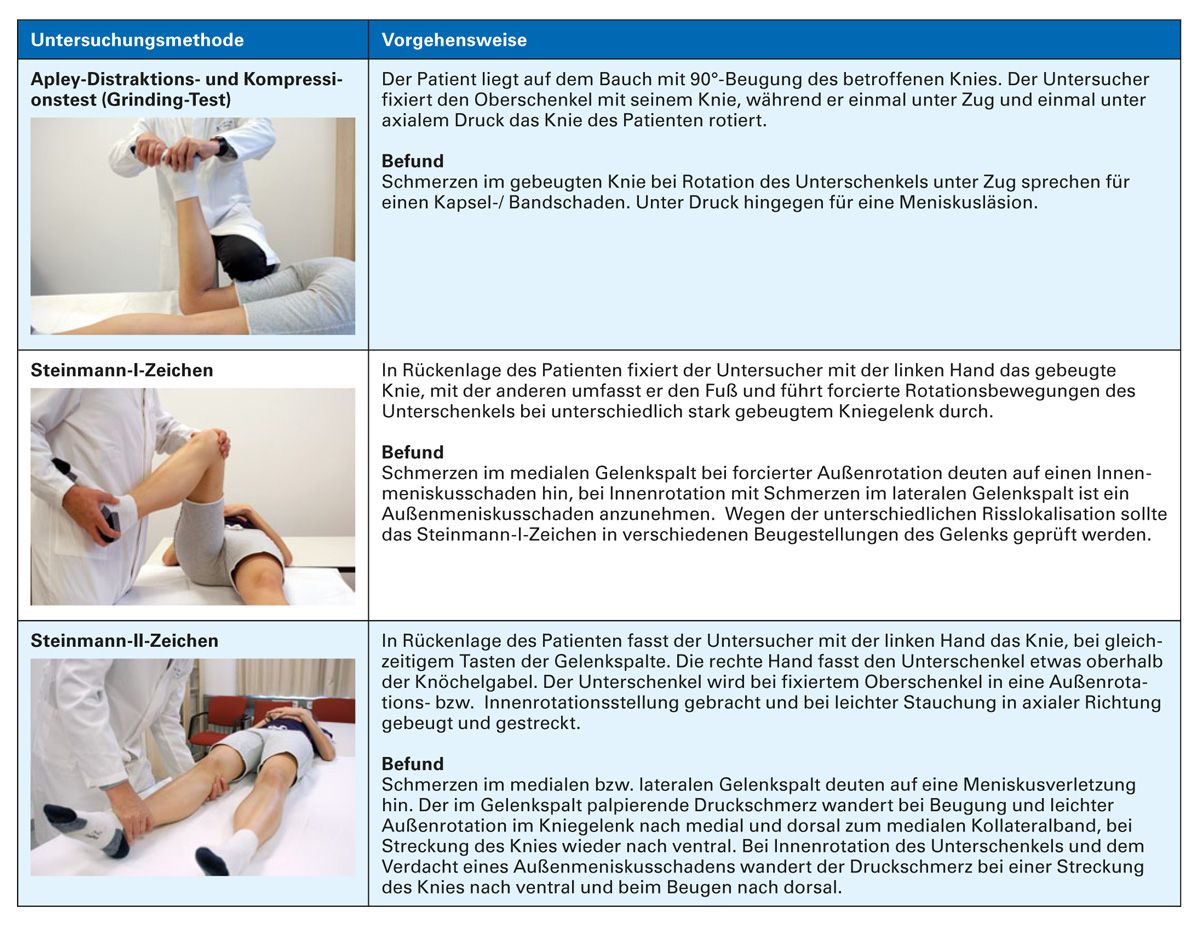
Auch für eine Meniskusschädigung gibt es eine Reihe von diagnostischen Hinweisen. Die Funktionstests basieren auf der Auslösung von Schmerzen durch Druck, Zug oder Scherung des Meniskus. Tabelle 2 zeigt wichtige Funktionstests zur Beurteilung einer Meniskusläsion.
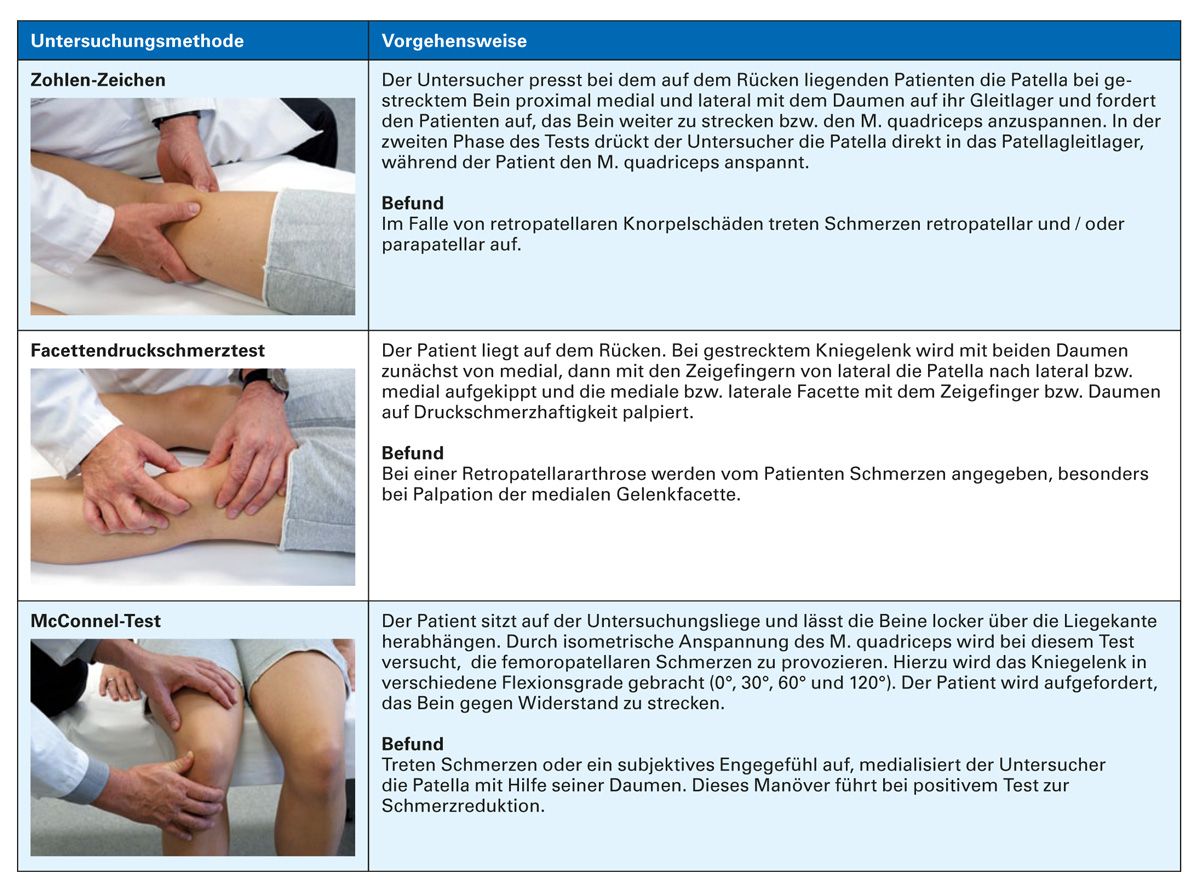
Die Beurteilung des Femoropatellargelenkes hinsichtlich Reizsymptomatik und Sicherheit der Patellaführung komplettieren eine Knieuntersuchung [14]. Einige diagnostische Tests sind in Tabelle 3 beschrieben.
Bildgebende Verfahren
Neben der klinischen Untersuchung können bildgebende Verfahren bei Ruptur des Kreuzbandes oder Meniskusläsionen eingesetzt werden, um die klinische Diagnose zu dokumentieren und insbesondere Begleitverletzungen wie ossäre, ligamentäre und Weichteilverletzungen nachzuweisen oder auszuschließen. Obligatorisch ist die Röntgenuntersuchung in zwei Ebenen, möglichst mit einem axialen Bild der Patella, um knöcherne Bandausrisse und Frakturen zu erkennen.
Die MRT kann zur Erfassung von Bandverletzungen und ihrer Lokalisation, von Meniskusläsionen, Knorpelverletzungen, osteochondralen Läsionen, occulten Frakturen und Knochenmarksödemen eingesetzt werden. Die sonographische Kniegelenksuntersuchung hat für die Darstellung der Kreuzbänder, Kollateralbänder und Menisken eher eine zweitrangige Bedeutung [13].
Bei der Gonarthrose dient die Röntgenuntersuchung neben der Primärdiagnostik auch der Verlaufsbeurteilung [14, 17]. Bei der Diagnostik der Arthrose haben sich Aufnahmen im Stehen bei gestrecktem Knie sowie in 30° Flexion durchgesetzt. Mit dem konventionellen Röntgenbild lässt sich der Knochen zwar mit hoher örtlicher Auflösung besser darstellen als mit anderen bildgebenden Verfahren, doch Weichteile und Knorpel können nur indirekt beurteilt werden. Die Gelenksonographie kann bei der Arthrose die intraartikuläre Ergussbildung frühzeitig erfassen sowie das Ausmaß der osteochondrophytären Ausziehungen und der synovialen Beteiligung bildlich darstellen. Begleitende Veränderungen der Sehnen, Bursen und faserknorpeligen Strukturen am Kniegelenk können beurteilt werden. Stärke der MRT ist die Fähigkeit, den Knorpel hinsichtlich Volumen und struktureller Veränderungen direkt sichtbar zu machen [17] und so auch Frühveränderungen aufzudecken; gleichzeitig können Begleitveränderungen wie die Bildung von Knochenödemen frühzeitig erfasst werden.
Therapie von Kniegelenksbeschwerden
Ruptur des vorderen Kreuzbandes
Konservative versus chirurgische Therapie
Eine Ruptur des vorderen Kreuzbandes kann konservativ oder chirurgisch therapiert werden. Nach der Leitlinie der Deutschen Gesellschaft für Unfallchirurgie [13] gibt es Faktoren, die die eine oder andere Behandlungsmethode nahelegen (Tab. 4). Da es ohne chirurgische Intervention insbesondere bei persistierender Instabilität häufig zu sekundären Meniskusschäden und zur Arthroseentwicklung kommt – insbesondere, wenn die Patienten ein hohes körperliches Aktivitätsniveau beibehalten – ist in den meisten dieser Fälle eine chirurgische Behandlung Therapie der Wahl. Eine chronische Instabilität des vorderen Kreuzbandes ist häufig verbunden mit einer erhöhten Rate von Läsionen des medialen Meniskus nach 6 Monaten und Verletzungen des Knorpels nach 12 Monaten [18].
Die konservative Therapie besteht zunächst aus Kühlung, Kompression und abschwellenden Maßnahmen, gefolgt von einer physikalischen Therapie und physiotherapeutischen Übungen; hier stehen der muskuläre Aufbau zur Stabilisierung des Kniegelenkes und auch neuromuskuläres sowie koordinatives Training im Vordergrund.
Auch der Einsatz einer Orthese hat einen Stellenwert in der konservativen Therapie der Kreuzbandruptur als ergänzende Maßnahme. Wichtig ist die kontinuierliche begleitende ärztliche Betreuung, um bei persistierender Instabilität den Zeitpunkt für eine operative Stabilisierung nicht zu verpassen.
Für die chirurgische Intervention gibt es prinzipiell zwei geeignete Zeitpunkte: Bei frischer Ruptur kann es günstig sein, innerhalb der ersten 24 bis 48 Stunden zu operieren. Ansonsten ist das Abklingen der akuten Inflammationsphase bei aktiv vollständig streckbarem und weitgehend frei beugbarem Kniegelenk abzuwarten.
Als operative Standardtechnik gilt heute die arthroskopische Rekonstruktion mit autologen Sehnen. Verwendet werden meist körpereigene Sehnen, wie ein Teil der Patellarsehne, die Quadrizepssehne oder die Semitendinosus-/Gracilissehne [13]. Nach Entnahme der Sehne wird diese den Anforderungen eines Kreuzbandtransplantats entsprechend präpariert. Simultan findet die Vorbereitung der Verankerungskanäle – je nach Operateur 1- bis 4-Bündeltechnik – statt, aus denen zuvor die Reste des durchtrennten Kreuzbandes vollständig entfernt wurden. Danach wird das neue körpereigene Kreuzband eingebracht und in seiner Funktion und Position fixiert.
Entscheidend für den Therapieerfolg ist jedoch nicht nur die Operation, sondern ganz wesentlich auch eine gezielte Nachbehandlung. Eine längerdauernde Immobilisation, wie früher üblich, wird in Anbetracht der negativen Auswirkungen auf die Knorpel-, Meniskus und Ligamenternährung lange nicht mehr befürwortet. Stattdessen soll das Kniegelenk frühzeitig durch gezielte Krankengymnastik mobilisiert werden. Eine Knieorthese bzw. eine moderne funktionell stabilisierende Bandage kann hierbei potenziell den Prozess in der Aktivität unterstützen. Viele Operateure führen dazu ein strukturiertes Rehabilitationsprogramm durch. Dabei wird Wert gelegt auf Kraftaufbau, propriozeptives Training und Gewinn an funktioneller Stabilität. Individuelle Patientenfaktoren wie Alter, Bindegewebszustand, Wundheilung, Vertrauen in das eigene Bein, Motivation und Leistungsniveau sollten berücksichtigt werden. In einem systematischen Review zeigten Lai et al., dass die Rate an Top-Sportlern, die wieder zu ihrem früheren Sport zurückkehrten, bei 83 % lag. Die mittlere Zeit dazu lag zwischen 6 und 13 Monaten. Die Rerupturrate des Transplantates betrug 5,2 % [19].
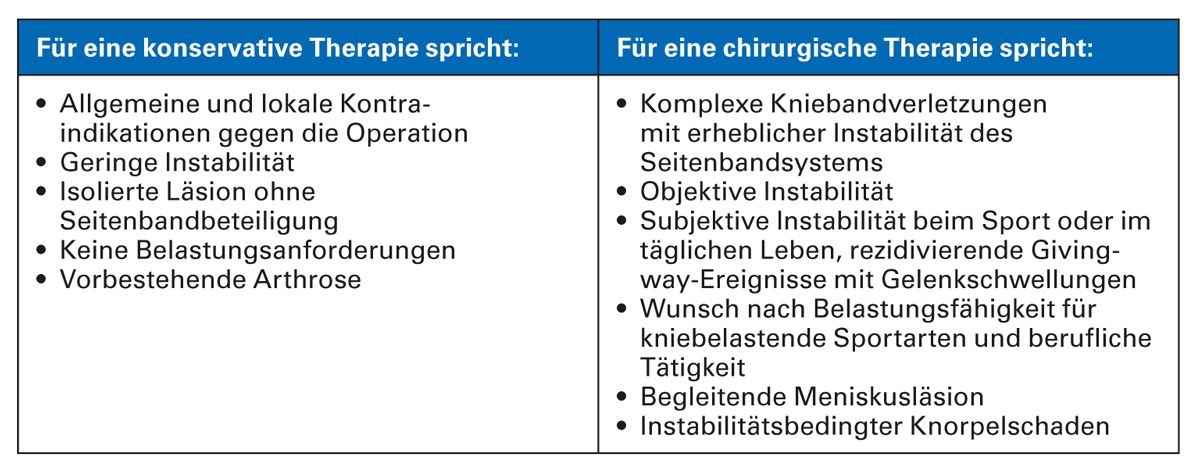
Tab. 4: Entscheidungskriterien für eine konservative bzw. chirurgische Behandlung bei vorderem Kreuzbandriss [adaptiert nach 13]
Konservative Therapie und Nachbehandlung nach operativer des VKB haben viele Gemeinsamkeiten [20].
Bei der Nachbehandlung nach Operation sollten einige Grundsätze beachtet werden [21]:
- Nicht gegen den Schmerz üben.
- Bei Schwellung und Kapselverhärtung die Intensität und Art der Therapiemaßnahmen anpassen.
- Mit Krafttraining erst beginnen, wenn eine ausreichende Gelenkbeweglichkeit und
Stabilität vorhanden sind. - Koordinative und propriozeptive Übungen als essenziellen Bestandteil in die Therapie integrieren.
- Enge Kooperation zwischen Physiotherapeut, Operateur und Patient.
Meist wird das Fortschreiten der Rehabilitation vom Erreichen fester Ziele im Aufbauprozess abhängig gemacht.
Bei der Kreuzbandruptur stehen sowohl in der Primärbehandlung als auch in der Nachbehandlung nach Operation mehrere Orthesen-Optionen zur Verfügung: es konkurrieren die stabile Orthese mit der Kombination aus Bandage und Orthese, die ihre Stabilisierung durch die Besonderheiten des Gestricks erlangt. Die Stabilisierung des Gelenkes kann mit beiden Versorgungsformen erzielt werden [22, 23]. Ein Großteil der Patienten empfindet die Entlastung und Stabilisierung des Kniegelenks durch eine Kniebandage unter Bewegung als wohltuend. Ein klinisch wichtiger Nutzen von Kniebandagen ist die Verbesserung der Propriozeption [22, 23].
Propriozeption
Als Propriozeptoren bezeichnet man Mechanorezeptoren, die die Wahrnehmung der Lage, Stellung und Bewegung des Körpers im Raum realisieren. Lokalisiert sind die Propriozeptoren in Gelenken, partizipierender Muskulatur, Sehnen, Bändern, Bindegewebe und der über dem entsprechenden Gelenk liegenden Haut [24]. So besitzt das vordere Kreuzband propriozeptive Nervenfasern, über die dem ZNS Informationen über die Bewegungsabläufe des Kniegelenkes zugeleitet werden. Mit einer Störung der Propriozeption geht meist eine Minderung des Koordinationsvermögens einher.
Auch wenn der Goldstandard der Ersatz des VKB mittels Semitendinosus-Plastik ist, werden eine ganze Reihe von Kreuzband erhaltenden Techniken eingesetzt; der Erfolg scheint hier wesentlich von der richtigen Indikationsstellung abzuhängen. Darunter fällt auch die Healing-Response-Technik [25]. Diese Methode nutzt die Eigenschaft undifferenzierter Stammzellen, sich bei entsprechender mechanischer Belastung zu Tendinozyten auszudifferenzieren und so ein Zusammenwachsen der Sehne / Bänder zu ermöglichen. Weitere Verfahren stellen die dynamische intraligamentäre Stabilisierung mittels Ligamys, die Ankerrefixation oder die innere Schienung durch reißfeste Materialien dar [20].
Auch durch die Gabe von Wachstumsfaktoren wie PDGF, TGF-β und FGF, von Hyaluronsäure oder Gemischen aus Kollagen und Blutplättchen lassen sich anscheinend Heilungsprozesse am Kreuzband stimulieren, wie in vitro und in Tiermodellen gezeigt wurde [26]. Möglicherweise resultieren aus diesen Erkenntnissen zukünftig neue Therapiemöglichkeiten für Kreuzbandrupturen.
Seitenbandriss
Risse im Seitenbandbereich heilen nach ausreichender Ruhigstellung folgenlos aus [27]. Eine moderne funktionelle Therapie beinhaltet eine Mobilisierung des Gelenks mit einer Sicherung des Heilungsprozesses durch eine funktionelle Orthese.
Meniskusriss
Meniskusläsionen können insbesondere bei Beuge- und Rotationsbewegungen zu Einklemmungen führen, welche die Knorpelfläche schädigen. Therapeutisch genügt es meist, den eingerissenen Meniskusrand arthroskopisch abzutragen und zu glätten. Beim jungen Patienten, wenn das Unfallereignis erst kurz zurück liegt und die Ruptur im durchbluteten Bereich des Meniskus liegt, sollte versucht werden, die Ruptur zu nähen. Neuere Studie berichten, dass eine Naht auch möglich ist, wenn der Riss peripher lokalisiert ist oder längs verläuft [28] oder auch aus der Mitte radial zieht [29]. Ist der Erhalt des Meniskus sinnvoll, aber eine Naht nicht möglich, sind insbesondere beim jüngeren Patienten eine Transplantation oder das Einsetzen eines Implantats eine Therapieoption. Mit einigen synthetischen biodegradierbaren und biostabilen Gerüstgeweben liegen erste Erfahrungen aus experimentellen und klinischen Studien vor [30]. Collagen-Implantate [31] oder humane Transplantate werden ebenfalls eingesetzt.
Über die Art der postoperativen Rehabilitation gibt es derzeit keinen wissenschaftlichen Konsens. In der Rehabilitationsphase nach der Operation haben sich Kniebandagen bewährt, um dem Patienten Sicherheit in der Bewegung zu geben und die Propriozeption zu verbessern. Einen Stellenwert haben Kniebandagen auch bei rezidivierenden Kniegelenksergüssen, wie sie nach Knieoperationen nicht selten sind.
Gonarthrose
Ziel der konservativen Therapie ist die Bekämpfung der klinischen Symptome, d. h. Schmerzlinderung, Verbesserung der Beweglichkeit und Gehleistung sowie die Hemmung der Progredienz [14].
Das Spektrum der multimodalen Therapie reicht von Physiotherapie, orthopädischen Hilfsmitteln und medikamentöser Therapie bis zur operativen Intervention. Die operative Therapie von Knorpelläsionen hängt von Lokalisation, Größe und Tiefe des Defektes ab. Operativ kommen bei isolierten Knorpeldefekten Verfahren zur Faserknorpelbildung (Pridie-Bohrung, Abrasionsarthroplastik, Mikrofrakturierung), autologous matrix-induced Chondrogenesis (AMIC), die Verpflanzung von osteochondralen Transplantaten (Mosaikplastik, OCT) bis hin zur autologen Chondrozytentransplantation (ACT) zur Anwendung.
Ein systematisches Review vergleicht die derzeit bedeutendsten Therapiekonzepte zum Knorpelersatz: Mikrofrakturierung, ACT und OCT [32]. Kurz- und mittelfristig zeigen sich alle drei Verfahren als wirksam. Hinsichtlich des klinischen Erfolgs scheint die ACT der Mikrofrakturierung überlegen zu sein. Unterschiede zwischen ACT und der OCT waren nicht ersichtlich. Im Vergleich mit ACT und Mikrofrakturierung führt OCT zu einer schnelleren Besserung. Nachteil der Methode sind jedoch mögliche Beschwerden an der Entnahmestelle. Für eine endgültige Bewertung fehlen derzeit noch verlässliche Langzeitdaten.
Physiotherapie und physikalische Maßnahmen komplettieren sowohl die konservative Therapie als auch die postoperative Nachbehandlung. Einen wichtigen Beitrag zur Schmerzlinderung und Funktionsverbesserung bei Gonarthrose können Bandagen leisten. Zu diesem Ergebnis kommt ein auf fünf kontrollierten Studien basierender Cochrane Review (Evidenzgrad Ib) [33]. Bandagen sind einfach in der Anwendung, was gerade auch für ältere Patienten bedeutsam ist, und nebenwirkungsarm. Ein weiterer Vorteil bei fortgeschrittener Arthrose ist der wärmende Effekt der Bandage. Denn viele Patienten klagen über eine Zunahme ihrer Beschwerden durch den Einfluss von feuchter Kälte. Das strumpfförmige, elastische Material vermittelt ein stabilisierendes Gefühl. Von besonderer Bedeutung bei der Gonarthrose ist die Verbesserung der Schwell- und Koordinationsmechanismen durch die propriozeptive Wirkung der Bandage [34].
Fazit
Probleme des Kniegelenks sind ein weit verbreitetes Problem. Die Therapiestrategien unterscheiden sich je nach Art der Beschwerden grundlegend. Bei Kreuzbandrupturen ist die operative Rekonstruktion mit anschließendem klar strukturiertem Rehabilitationsprogramm die häufigste Therapiemethode. Bei traumatischen instabilen Meniskusverletzungen insbesondere beim jüngeren Patienten wird immer mehr versucht, den Meniskus zu erhalten.
Bei der Behandlung der Gonarthrose verfolgt man hingegen in der Regel von Anfang an einen multimodalen Ansatz. Das Maßnahmenspektrum reicht von Physiotherapie, orthopädischen Hilfsmitteln, intraartikulärer Injektion und medikamentöser Therapie bis zur operativen Intervention. Als fester Bestandteil der konservativen Therapie und in der Rehabilitationsphase spielen Kniebandagen und -orthesen sowohl bei der Gonarthrose, als auch bei Bänderrupturen im Kniegelenk und nach Meniskusverletzungen eine wichtige Rolle. Sie tragen zur Schmerzlinderung und Funktionsverbesserung bei und können die Propriozeption verbessern. Von den Patienten werden sie aufgrund der stabilisierenden Wirkung und der einfachen Handhabung sehr gut akzeptiert.
Literatur
1. Kassenärztliche Vereinigung Nordrhein; ICD-10-Schlüssel und Kurztexte (nach Fachgruppen) – 3. Quartal 2020. https://www.kvno.de/fileadmin/shared/pdf/online/verordnungen/morbiditaetsstatistik/100icd_20-3.pdf
2. Bollen S (2000) Epidemiology of knee injuries: diagnosis and tirage. Br J Sports Med 34(3):227-8. doi: 10.1136/bjsm.34.3.227-a
3. Nicholl NP (1991) Injuries in sport and exercise. Verlag Sports Council, London
4. Garrick JG, Requa RK (2000) Anterior cruciate ligament injuries in men and women: How common are they? In: Griffin LY (Hrsg): Prevention of noncontact ACL injuries, American Academy of Orthopaedic Surgeons. Rosemont, USA, 37-54
5. Teitz C (2000) Video analysis of ACL injuries, in: Griffin LY (Hrsg.): Prevention of noncontact ACL injuries. American Academy of Orthopaedic Surgeons. Rosemont, USA, S. 89-100
6. Renström P, Ljungqvist A, Arendt E et al (2008) Non-contact ACL injuries in female athletes: an International Olympic Committee current concepts statement. Br J Sports Med 42(6):394-412. doi: 10.1136/bjsm.2008.048934
7. Petersen W, Rosenbaum D, Raschke M (2005) Rupturen des vorderen Kreuzbandes bei weiblichen Athleten. Teil 1: Epidemiologie, Verletzungsmechanismen und Ursachen. Dtsch Z Sportmed 56(6):150-6
8. Gesundheitsdirektion des Kantons Zürich. Ruptur des vorderen Kreuzbandes: operative oder konservative Behandlung? Bericht vom 30. Juni 2009
9. Andrianakos AA, Kontelis LK, Karamitsos DG et al (2006) Prevalence of symptomatic knee, hand and hip osteoarthritis in Greece. The ESORDIG study. J Rheumatology 33(12): 2507-13
10. D’Ambrosia RD (2005) Epidemiology of osteoarthritis. Orthopedics 28(2 Suppl):s201-5. doi:10.3928/0147-7447-20050202-04
11. Klußmann A, Gebhardt HJ, Nübling M et al (2010) Fall-Kontroll-Studie zur Bewertung von beruflichen Faktoren im Zusammenhang mit Gonarthrosen – die ArGon-Studie. Bundesanstalt für Arbeitsschutz und Arbeitsmedizin, 1. Aufl., Dortmund
12. Günther KP, Puhl W, Brenner H et al (2002) Klinische Epidemiologie von Hüft- und Kniegelenkarthrosen: Eine Übersicht über Ergebnisse der „Ulmer Osteoarthrose- Studie“. Z Rheumatol 61(3):244-9. doi: 10.1007/s00393-002-0404-8
13. Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften (AWMF). Deutsche Gesellschaft für Unfallchirurgie. S1-Leitlinie Vordere Kreuzbandruptur. Letzte Überarbeitung: 15.09.2018 https://register.awmf.org/de/leitlinien/detail/187-012
14. Michael JWP, Schlüter-Brust KU, Eysel P (2010) Epidemiologie, Ätiologie, Diagnostik und Therapie der Gonarthrose. Dtsch Arztebl Int 107(9):152-62. doi: 10.3238/arztebl.2010.0152
15. Buckup K (2009) Klinische Tests an Knochen, Gelenken und Muskeln. Thieme Verlag, Stuttgart, S. 222-94
16. Sandmann S (2004) Diagnostische Möglichkeiten bei Kniegelenkverletzungen unter besonderer Berücksichtigung klinischer Meniskustests. Inaugural-Dissertation, Münster
17. Zacher J, Carl HD, Swoboda B et al (2007) Bildgebung bei der Arthrose peripherer Gelenke. Z Rheumatol 66(3):257-266. doi:10.1007/s00393-006-0112-x
18. Mehl J, Otto A, Baldino JP et al (2019) The ACL-deficient knee and the prevalence of meniscus and cartilage lesions: a systematic review and meta-analysis Arch Orthop Trauma Surg; 139(6):819-841. doi: 10.1007/s00402-019-03128-4
19. Lai CCH, Ardern CL, Feller JA et al (2018) Eighty-three per cent of elite athletes return to preinjury sport after anterior cruciate ligament reconstruction: a systematic review with meta-analysis of return to sport rates, graft rupture rates and performance outcomes. Br J Sports Med; 52(2):128-138. doi: 10.1136/bjsports-2016-096836
20. AGA-Komitee-Knie-Ligament – http://www.aga-online.de/komitees/ligament-komitee/, info@aga-online.de 2018
21. Strobel M, Eder K, Eichhorn J (1997) Grundlagen zur Nachbehandlung nach VKB-Rekonstruktion. Arthroskopie 10:261-266
22. Strutzenberger G, Braig M, Sell S et al (2012) Effect of brace design on patients with ACL-ruptures. Int J Sports Med 33(11):934-9. doi: 10.1055/s-0032-1304634
23. Focke A, Steingrebe H, Möhler F et al (2020) Effect of Different Knee Braces in ACL-Deficient Patients.Front. Bioeng. Biotechnol. 8:964. doi: 10.3389/fbioe.2020.00964
24. Reer R, Nagel V, Braumann K-M (2004) Welchen Einfluss haben Knieorthesen auf Stabilität und physische Leistungsfähigkeit beim Inline-Skating? Orthopädie- Technik 11: 894-902
25. Steadman JR, Cameron-Donaldson ML, Briggs KK et al (2006) A minimally invasive Technique („healing response“) to treat proximal ACL injuries in skeletally immature athletes. J Knee Surg 19(1):8-13. doi: 10.1055/s-0030-1248070
26. Murray MM (2009) Current status and potential for primary ACL repair. Clin Sports Med 28(1):51-61. doi: 10.1016/j.csm.2008.08.005
27. Grifka J und Dullien S (2009) Knie und Sport. Deutscher Ärzte-Verlag Köln, S. 62
28. Stärke C, Kopf S, Petersen W et al (2009) Meniscal repair. Arthroscopy 25(9):1033-44. doi: 10.1016/j.arthro.2008.12.010
29. Choi NH, Kim TH, Son KM et al (2010) Meniscal Repair for Radial Tears of the Midbody of the Lateral Meniscus. Am J Sports Med 38(12):2472-6.doi: 10.1177/0363546510376736
30. Van Tienen TG, Hannink G, Buma P (2009) Meniscus replacement using synthetic materials. Clin Sports Med 28(1):143-56. doi: 10.1016/j.csm.2008.08.003
31. Rodkey WG, DeHaven KE, Montgomery WH 3rd et al (2008) Comparison of the collagen meniscus implant with partial meniscectomy. A prospective randomized trial. J Bone Joint Surg Am 90(7):1413-26. doi: 10.2106/JBJS.G.00656
32. Harris JD, Siston RA, Pan X et al (2010) Autologous chondrocyte implantation: a systematic review. J Bone Joint Surg Am 92(12):2220-33. doi: 10.2106/JBJS.J.00049
33. Brouwer RW, van Raaij TM, Jakma TT et al (2005) Braces and orthoses for treating osteoarthritis of the knee. Cochrane Database Syst Rev 1: CD004020.doi: 10.1002/14651858.CD004020.pub2
34. Erggelet C (2003) Wertigkeit von Bandagen und Orthesen zur Behandlung der Gonarthrose. Dtsch Z Sportmed 54(6):196-8
Bildquellen
Titelbild: Bauerfeind AG
Abb. 3: Bauerfeind AG
Abb. in Tab.1-3: Bauerfeind AG

Tutorielle Unterstützung
Die tutorielle Unterstützung der Fortbildungsteilnehmer erfolgt durch unseren ärztlichen Leiter Dr. med. Alexander Voigt in Zusammenarbeit mit der arztCME-Redaktion. Inhaltliche Fragen können über das Kommentarfeld, direkt per Mail an service@arztcme.de oder via Telefon unter Tel.: +49(0)180-3000759 gestellt werden. Inhaltliche Fragen werden von unserem ärztlichen Leiter bzw. nach Rücksprache mit diesem und evtl. dem Autor auch von der arztCME-Redaktion beantwortet.
Technischer Support
Der technische Support der arztCME-Online-Akademie erfolgt durch geschulte Mitarbeiterinnen und Mitarbeiter des Betreibers health&media GmbH unter der E-Mail-Adresse technik@arztcme.de oder via Telefon unter Tel.: 49(0)180-3000759.