Arthrose: Diagnostik und Therapie
Interessengebiete: Allgemeinmedizin und Innere Medizin, Chirurgie, Orthopädie, Geriatrie, Rheumatologie
Die Arthrose ist die häufigste Gelenkerkrankung weltweit. Typisch für eine Arthrose-Erkrankung ist die schrittweise Zerstörung des Gelenkknorpels, die bis zum Offenlegen der Knochenoberfläche führen kann. Angrenzende Knochen, Muskeln und Bänder sind oft ebenfalls in Mitleidenschaft gezogen. Die Betroffenen leiden an zum Teil schweren körperlichen Einschränkungen und Behinderungen, die ihren Alltag und ihr Berufsleben stark beeinträchtigen.
Aufgrund der massiven Einschränkungen und des chronischen Krankheitsverlaufs kommt einer frühzeitigen Diagnose und effektiven Therapie eine wichtige Rolle zu.
Diese CME gibt einen Überblick zur Prävalenz und Pathogenese der Arthrose und umreißt das leitlinienbasierte Wissen zu Diagnostik und Therapie des arthrotischen Knie- und Hüftgelenks.
Kursinhalt
Inhaltsverzeichnis
Einleitung
Die Arthrose ist die weltweit häufigste Gelenkerkrankung. Die schrittweise Zerstörung des Gelenkknorpels kann bis zum Offenlegen der Knochenoberfläche führen. Oft sind auch angrenzende Knochen, Muskeln und Bänder in Mitleidenschaft gezogen, was körperliche Einschränkungen und Behinderungen mit sich bringen kann. Wir erleben eine deutliche Zunahme der Arthrose der verschiedenen Gelenke in unseren Sprechstunden. Die Ursache wird meist in zunehmendem Lebensalter, der Zunahme von Risikofaktoren wie Adipositas, Inaktivität und hoher Belastung gesehen. Aktuelle Analysen zeigen bei der Kniearthrose noch eine deutliche Zunahme über dem erwarteten Anstieg aus längerer Lebenszeit und Adipositas. Die Prävalenz der Kniearthrose hat sich in den Untersuchungen seit dem mittleren 20. Jahrhundert verdoppelt [1]. Neben der Häufigkeit des Auftretens ist der chronische Verlauf der Arthrose sowohl sozialmedizinisch, aber auch gesundheitspolitisch und gesundheitsökonomisch von hoher Relevanz.
Angesichts der aktuellen demographischen Entwicklung mit einer zunehmend alternden Bevölkerung ist in Zukunft mit einem weiteren Anstieg von Arthrose-Erkrankungen zu rechnen. Das Thema „Arthrose“ bleibt also hochaktuell. Diese CME-Fortbildung gibt einen Überblick zu Klassifizierung, Prävalenz und Pathogenese der Arthrose und umreißt das leitlinienbasierte Wissen zu Diagnostik und Therapie des arthrotischen Knie- und Hüftgelenks.
Klassifizierung
In der ICD-10 sind unter dem Abschnitt M15-M19 die Arthrose-Erkrankungen zusammen- gefasst (Tab. 1). Sie sind dort unter den Arthropathien (M00-M25) aufgeführt.
Prävalenz
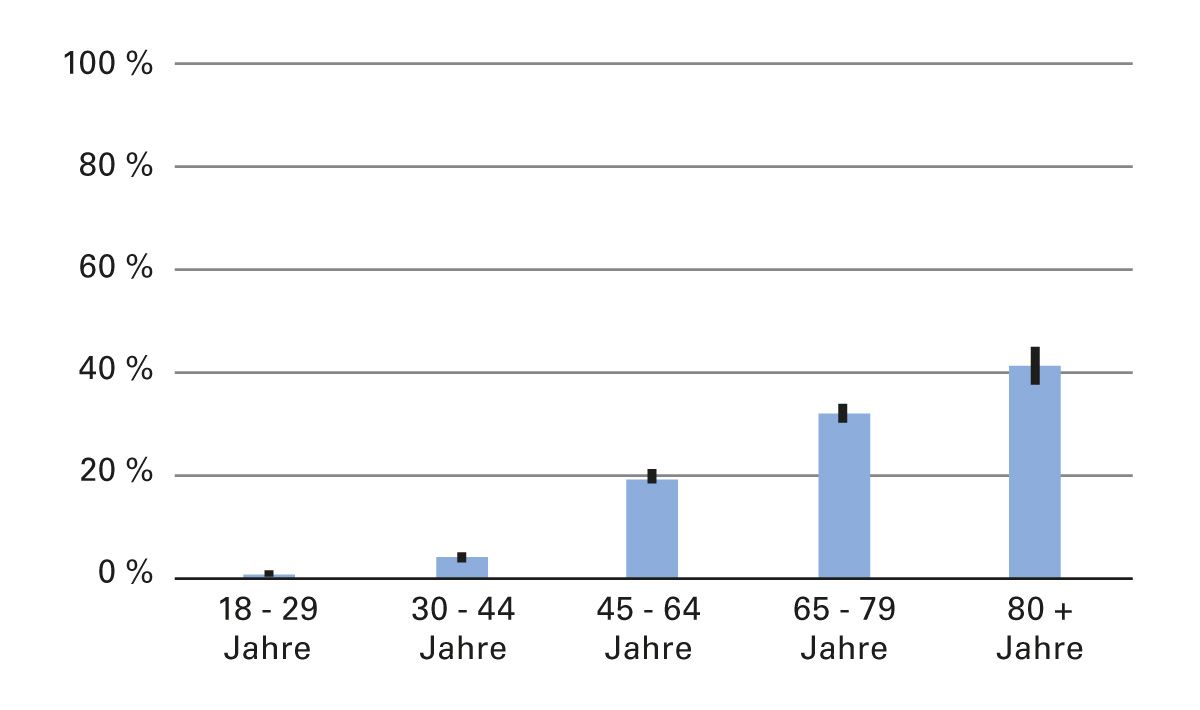
Die Altersgruppe mit der höchsten Arthrose-Prävalenz ist mit 41 % die Gruppe der über 80-Jährigen [3] (Abb. 1). Frauen sind deutlich häufiger von Arthrose betroffen als Männer (22,3 % vs. 18,1 %) [4].
Aber auch die Folgen einer ungesunden Lebensweise in breiten Teilen der Bevölkerung mittleren Alters (> 45 Jahre) lassen die muskuloskelettalen Erkrankungen, insbesondere die Arthrose, in Statistiken weit oben erscheinen. In einer aktuellen epidemiologischen Untersuchung des Robert Koch-Instituts [5] berichten 17 % der Erwachsenen in Deutschland von einer Arthrose in den letzten 12 Monaten. Die 12-Monats-Prävalenz einer Arthrose stieg ab dem mittleren Erwachsenenalter deutlich an. Bei Frauen wurde eine hohe Arthrose-Prävalenz in unteren Bildungsschichten und eine niedrige Arthrose- Prävalenz in oberen Bildungsschichten beobachtet. Bei Männern waren die Bildungsunterschiede geringer.
Bei beiden Geschlechtern war bei mehr als der Hälfte der Befragten einer großangelegten Gesundheitsstudie in Deutschland (DEGS1) das Knie von einer Arthrose (Gonarthrose) betroffen, bei jeweils einem Viertel die Hüfte (Koxarthrose). Deutlich mehr Frauen als Männer berichteten eine Arthrose an den Fingergelenken (36,6 % vs. 15,7 %) [4].
Die Gonarthrose zählt zu den häufigen Arthrose-Erkrankungen mit klinisch und radiologisch sehr unterschiedlicher Prävalenz. In der Altersgruppe der 70- bis 74-Jährigen sind bis zu 40 Prozent betroffen [6]. Die GKV Gesetzliche Krankversicherung meldete für das Jahr 2020 insgesamt 129.717 Arbeitsunfähigkeitsfälle ihrer Pflichtmitglieder wegen einer Gonarthrose-Erkrankung (M17). Männer meldeten sich deswegen häufiger krank als Frauen (73.407 vs. 56.309 Fälle) [7].
Etwa 15-20 % der über 60-Jährigen in den westlichen Industrieländern haben eine Koxarthrose. Infolge der demographischen Entwicklung werden diese Zahlen noch weiter steigen [8].
Risikofaktoren
Steigendes Alter, weibliches Geschlecht und eine genetische Veranlagung gelten als unabänderliche Risikofaktoren für eine Arthrose. Zu den erworbenen Ursachen oder Mitauslösern einer Arthrose zählen eine Über- und Fehlbelastung der Gelenke durch angeborene Deformitäten, wie zum Beispiel Achsenfehlstellungen oder Hüftgelenkdysplasien, nach Verletzungen, Unfällen und durch Übergewicht [4].
Primäre und sekundäre Arthrose
Die primäre Arthrose ist die häufigste Untergruppe der Krankheit und wird ohne ein vorhergehendes Trauma oder eine prädisponierende Erkrankung diagnostiziert, ist aber mit den genannten Risikofaktoren verbunden.
Die sekundäre Arthrose tritt bei einer vorbestehenden Gelenkanomalie auf. Zu den prädisponierenden Bedingungen gehören Verletzungen, angeborene Gelenkerkrankungen, entzündliche Arthritis, avaskuläre Nekrose, infektiöse Arthritis, Paget-Krankheit, Osteopetrose, Osteochondritis dissecans, Stoffwechselstörungen (Hämochromatose, Morbus Wilson), Hämoglobinopathie, Ehlers-Danlos-Syndrom oder Marfan-Syndrom [9].
Pathogenese
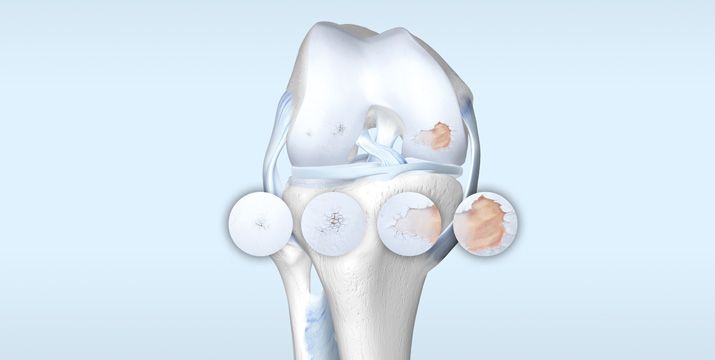
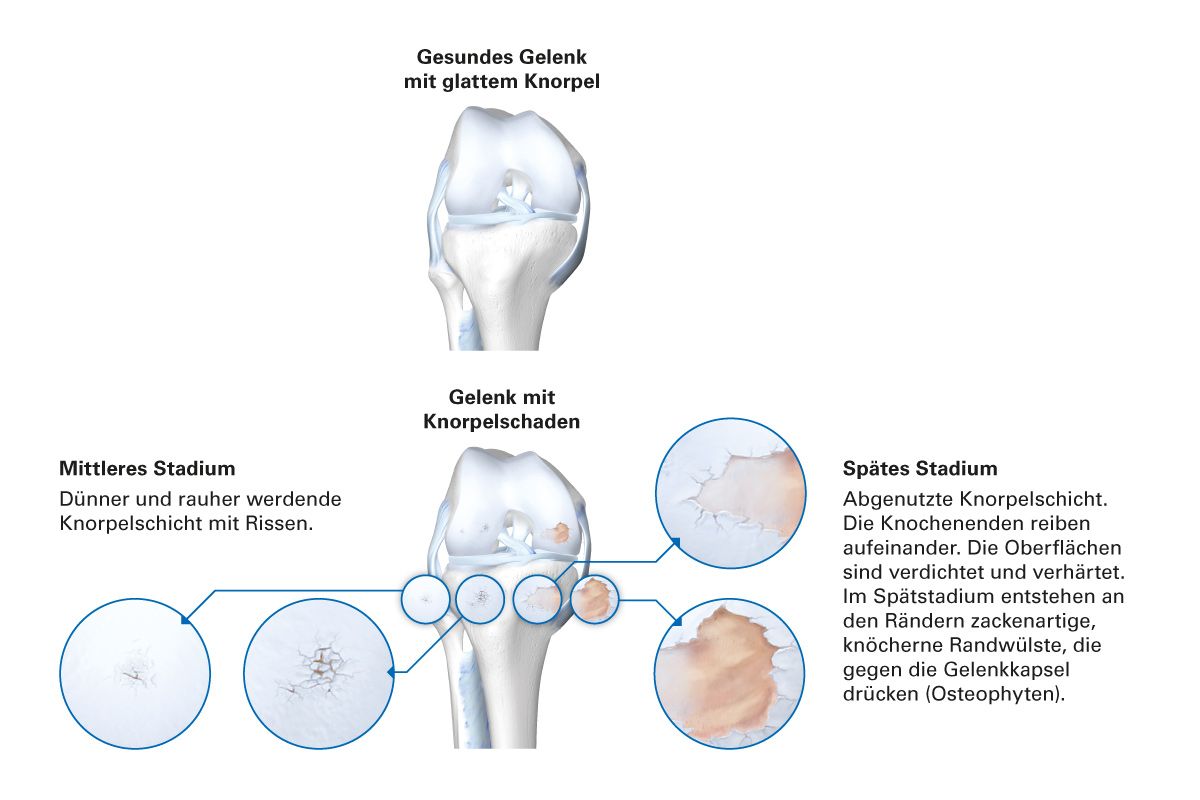
Die Entstehung einer Arthrose ist ein multifaktorielles Geschehen. Ausgehend von einer Beanspruchung und ätiologisch wirksamen Faktoren kommt es zunächst zu einer reversiblen Matrixdegradation. Verlaufen Reparaturversuche nicht erfolgreich, wird diese irreversibel. Das „mechanosensitive“ Antwortverhalten des Knorpels beinhaltet vor allem zwei Prozesse: die Abgabe von Wachstumsfaktoren aus der Matrix als Reparaturstimulation und die Aktivierung entzündlicher Prozesse, die „Mechanoflammation“. Das exakte Wechselspiel der Prozesse wird weiterhin erforscht [10]. Damit nimmt die Verschlechterung der Gelenksituation ihren Lauf: Eine begleitende Synovitis und das Freisetzen von Zytokinen führen zu einer Inkongruenz des Gelenks mit Knorpelsubstanzverlust, Sklerose sowie der Bildung subchondrialer Zysten und der Ausbreitung von Osteophyten. In der Folge kommt es zu einem Malalignement (Fehlstellung) und Kongruenzverlust, Kennzeichen einer fortgeschrittenen Arthrose [6] (Abb. 2).
Diagnose
Anamnese
Gonarthrose
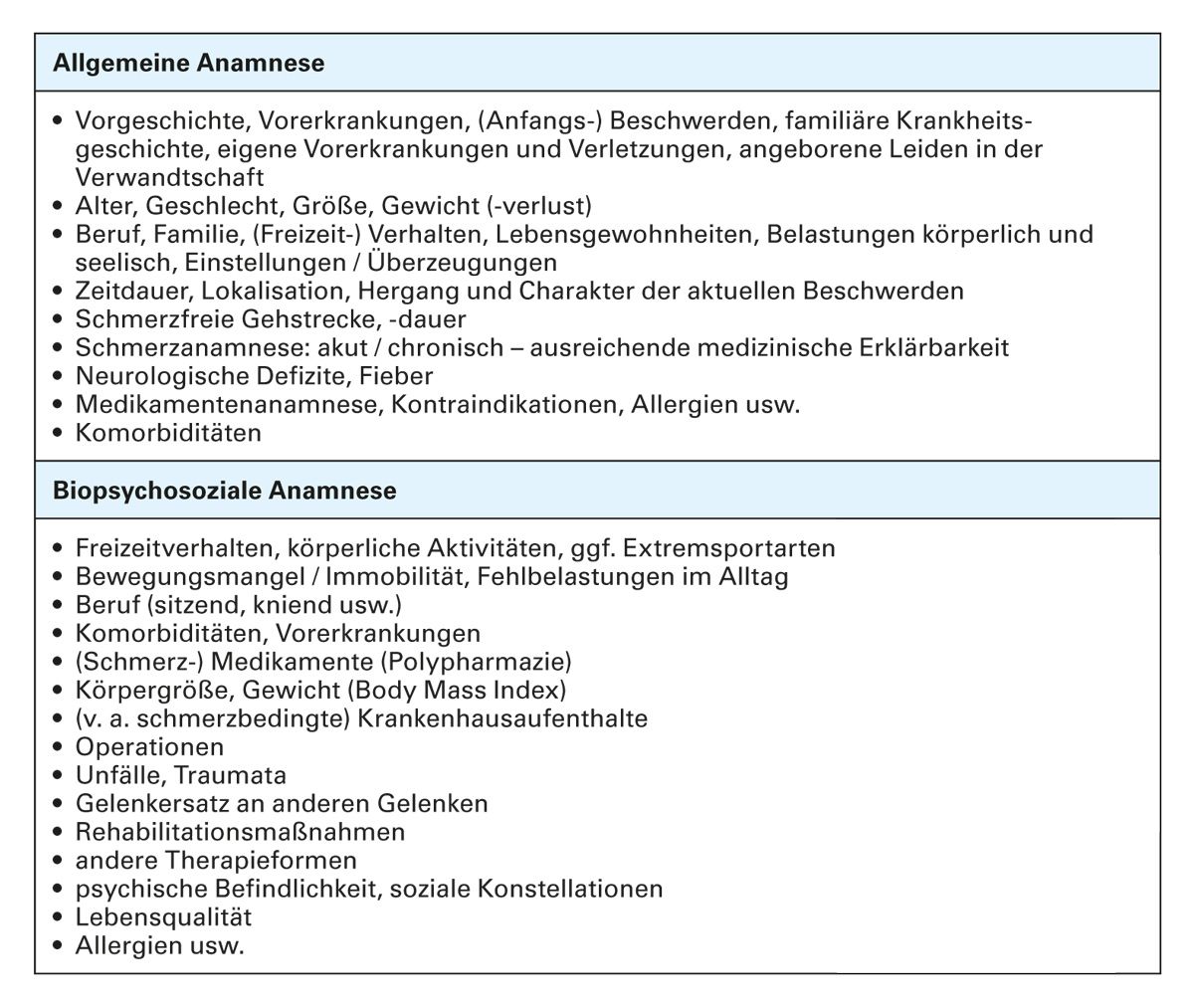
Im Rahmen einer ausführlichen Anamnese werden zunächst die körperlichen Beschwer- den und Funktionsfähigkeit sowie die nichtkörperlichen Beschwerden und Ursachen erhoben. In die Anamnese einzubeziehen sind auch Fragen zur biopsychosozialen Lebenswelt des Patienten, also zur Arbeitswelt, Freizeitgestaltung, zu psychologischen Belastungen sowie sonstigen körperlichen und psychosozialen Risikofaktoren (Tab. 2).
Generell gilt: Im Sinne einer motivationalen Beratung sollen die Patienten über die Erkrankung, Vorbeugung der Krankheitsprogression, Verbesserung der Lebensqualität und Mobilität aufgeklärt werden. Die Motivation der Betroffenen, sich an der Therapie zu beteiligen und Behandlungsverantwortung zu übernehmen, ist mitentscheidend für den Beschwerde- und Krankheitsverlauf [11].
Koxarthrose
Im Rahmen der Anamnese werden die persönlichen Daten des Patienten erfasst. Faktoren wie das Alter, Größe und Gewicht dienen der Ermittlung vorhandener prädisponierender Faktoren für das Entstehen einer Koxarthrose (weibliches Geschlecht, BMI
≥ 25, höheres Lebensalter). Die Sozial- und Familienanamnese hilft, den individuellen Leidensdruck und die vom Patienten zu erwartende Compliance einzuschätzen. Zudem können sich Hinweise auf das etwaige Vorliegen einer familiär gehäuft auftretenden Koxarthrose und / oder einer familiär gehäuft auftretenden Hüftdysplasie als Risikofaktoren für das Entstehen einer Koxarthrose ergeben. Eine Hyperurikämie und ein Diabetes mellitus sind prädisponierend für eine Koxarthrose und sollen ebenfalls anamnestisch erfragt werden.
Im Zuge der speziellen Anamnese werden Angaben zu Hüftbeschwerden genauer hinterfragt (Tab. 3). Dabei empfiehlt die aktuelle Leitlinie der Deutschen Gesellschaft für Orthopädie und Orthopädische Chirurgie e. V. die Kriterien des American College of Rheumatology (ACR) (Tab. 4) heranzuziehen [8].

Tab. 4: Kriterien des American College of Rheumatology für die Diagnose einer Koxarthrose mit
Spezifität und Sensitivität [adaptiert nach 12]
Nach der Erhebung einer allgemeinen sowie speziellen Anamnese erfolgt die klinische und ggf. bildgebende Diagnostik.
Klinisch
Je nach Arthrose-Lokalisation sind die einzelnen Funktionsstörungen unterschiedlich ausgeprägt. Die Koxarthrose beispielsweise verursacht weniger Schmerzen (außer im späten Stadium, wo die Koxarthrose dekompensiert und der Schmerz unerträglich werden kann), behindert aber vor allem durch die gestörte Funktion beim Stehen und Laufen. Beim Kniegelenk hingegen ist der Schmerz das Leitsymptom [13]. Die Deutsche Gesellschaft für Rheumatologie e. V. (DGRh) verweist, in Abgrenzung zur Arthritis, auf folgende Leitbefunde der Arthrose [adaptiert nach 14]:
- kein Ruheschmerz (außer im sehr späten Stadium massiv verstärkt)
- selten Bewegungsschmerz
- Schmerzmaximum abends, nach Belastung
- Morgensteifigkeit (Warmlaufschmerz)
- Anlaufschmerz
- oft Besserung durch Wärme
- keine weiche Gelenkschwellung
- knöcherne Gelenkverbreiterung möglich
- Schmerzzunahme Monate bis Jahre
Gemäß aktueller Leitlinie des National Institute for Health and Care Excellence (NICE) wird die Diagnose einer Arthrose vorrangig klinisch gestellt und kommt gewöhnlich ohne weitere Bildgebung aus. Die Patienten sind meist 45 Jahre oder älter, haben aktivitätsbedingte Gelenkschmerzen und entweder keine gelenkbezogene Morgensteifigkeit oder eine Morgensteifigkeit, die nicht länger als 30 Minuten anhält [15].
Eine wichtige Differenzialdiagnose stellen rheumatische Erkrankungen dar. Die diagnostische Abgrenzung der beiden Erkrankungen – Arthrose und Arthritis – ist therapeutisch von großer Bedeutung. Insbesondere bei der frühen rheumatoiden Arthritis gilt es schnell eine entsprechende medikamentöse Basistherapie einzuleiten. Vor allem bei Fingergelenkspolyarthrosen ist der differenzialdiagnostische Ausschluss einer rheumatoiden Arthritis [Tab. 5] sinnvoll.
Die Klassifikation erzeugt mit ihren vier Kriterien einen Punktwert zwischen 0 und 10 Punkten. Die Diagnose kann bei einer Punktzahl von ≥ 6 Punkten gestellt werden.
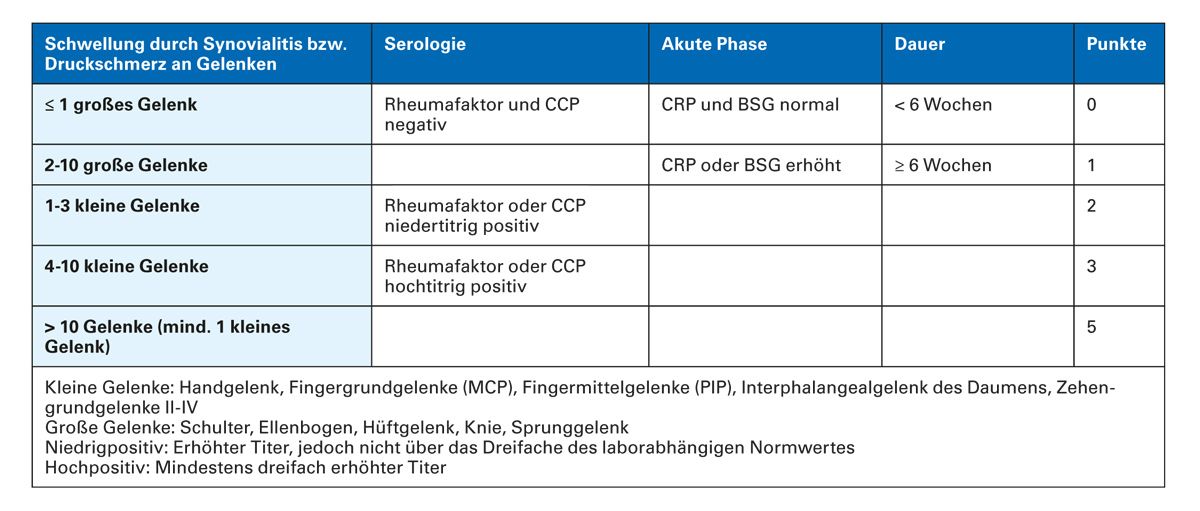
Tab. 5: Klassifikationskriterien der rheumatoiden Arthritis (2010). American College of Rheumatology
(ACR) / European League Against Rheumatism (EULAR) [16]
Gonarthrose
Gemäß AWMF-Leitlinie [11] soll die Diagnose der Gonarthrose klinisch und radiologisch gestellt werden. Dabei soll eine ausführliche Anamnese und körperliche Untersuchung mit Durchführung verschiedener Tests vor der Interpretation von Röntgenbildern stehen. Die Inspektion zu Haltung, Körperstatik, Bewegungsablauf, Gangbild, Bewegungsausmaß, die Palpation bzw. manuelle Untersuchung sind wichtige Bestandteile der klinischen Untersuchung (Tab. 6). Ergänzend liefern Funktionstests (Tab. 7) und die Neutral- Null-Methode wichtige Hinweise zum Zustand des betroffenen Knies.
Intensität, Lokalisation, Ausmaß, Häufigkeit und Qualität des Schmerzes müssen erfragt werden. Zu prüfen ist, ob ein Belastungsschmerz, Bewegungsschmerz, Anlauf- schmerz, Ruheschmerz oder Nachtschmerz vorliegt. Bewegungseinschränkungen und
/ oder Funktionsstörungen (z. B. Hinken, Schwierigkeiten beim Ankleiden) sind oft Aus- druck der Dysbalance zwischen Belastung und Belastbarkeit [11].
Koxarthrose
Eine Koxarthrose kann meist „mit hinreichender Wahrscheinlichkeit“ [8] anhand von Anamnese sowie klinischem und radiologischem Befund diagnostiziert werden.
Die allgemeine klinische Diagnostik bei Vorliegen von Hüftbeschwerden soll laut AWMF-Leitlinie [8] eine Inspektion (Schwellung, Rötung, Überwärmung), die Beurteilung der Durchblutung sowie eine orientierende neurologische Untersuchung (Motorik, Sensibilität) der unteren Extremitäten umfassen. Die Methoden der speziellen klinischen Untersuchung sind in Tabelle 8 zusammengefasst.
Bei der Untersuchung des Gangbildes wird auf ein mögliches Verkürzungshinken, Schmerzhinken und Muskelinsuffizienzhinken (Trendelenburg- und Duchenne-Zeichen) geachtet. Mithilfe der Neutral-Null-Methode (Extension / Flexion, Abduktion / Adduktion, Außenrotation / Innenrotation bei 90° Hüftbeugung und Hüftstreckung), dem Thomas Handgriff und dem Drehmann-Zeichen kann das Bewegungsausmaß der betroffenen Hüfte beurteilt werden.
Bildgebung
Es können erhebliche Veränderungen im Röntgenbild sichtbar werden, ohne dass die Betroffenen unter deutlichen Schmerzen oder Funktionsstörungen leiden (z. B. Fingerarthrosen). Bei Arthrosen der Schulter, dem Ellenbogen- und Handgelenk, aber auch bei den Wirbelgelenken sind die Pathologien vor allem im Bereich der degenerativ veränderten Weichteile (Bänder, Sehnen bzw. der Bandscheiben) zu finden, der primäre Knorpelschaden bzw. die radiologische Arthrose spielen hier oftmals eine eher unter- geordnete Rolle [13].
Die aktuelle NICE-Leitlinie empfiehlt, die Bildgebung nicht routinemäßig zur Diagnose einer Arthrose heranzuziehen, es sei denn, es liegen atypische Merkmale oder Merkmale, die auf eine weitere Diagnose hinweisen, vor [15].
Gonarthrose
Typisch für eine Gonarthrose sind eine fortschreitende Zerstörung des Gelenkknorpels unter Mitbeteiligung von Bändern, Knochen, synovialer und fibröser Gelenkkapsel so- wie periartikulärer Muskulatur. Nicht alle Patienten mit radiologischen Veränderungen haben Funktionsstörungen oder Schmerzen [11].
Röntgen
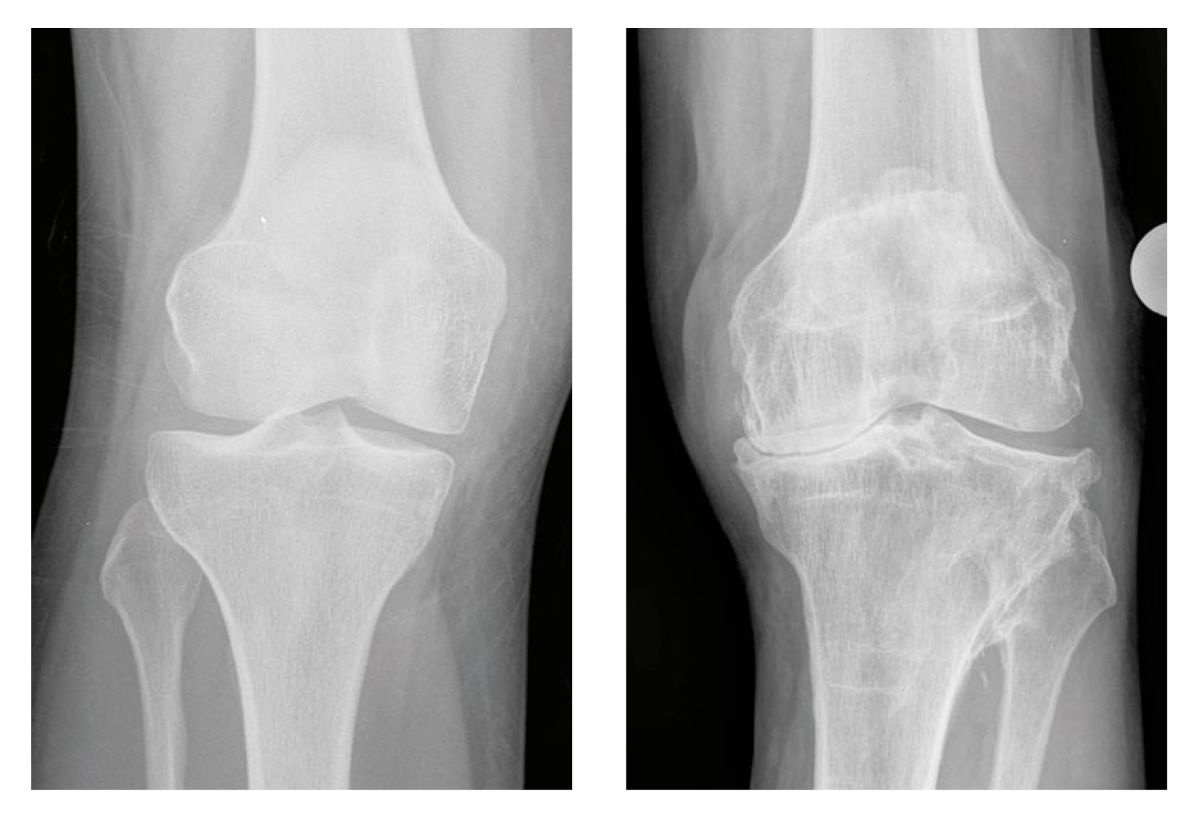
Die primäre bildgebende Diagnostik ist das konventionelle Röntgen (Abb. 3).
Zur besseren Auswertbarkeit in der Frontalebene erfolgt die Aufnahme idealerweise im belasteten Zustand [11], dabei ist beim Knie eine Aufnahme in gestrecktem und leicht gebeugtem Zustand sinnvoll. Zu den radiologischen Arthrose-Zeichen zählen die Verminderung der Gelenkspaltweite, die subchondrale Sklerose bzw. Ausbildung von Geröllzysten und Appositionsosteophyten [13]. Für die Beurteilung des Arthrose-Grads an Hüft- und Kniegelenk sollte die radiologische Schweregradeinteilung nach Kellgren und Lawrence [17] herangezogen werden (Tab. 9).
Relevante klinische Scores für die Beurteilung des Kniegelenks sind: Oxford-Score 1998, Knee-Society-Score, KOOS (Knee injury and Osteoarthritis Outcome Score), WOMAC (Western Ontario and McMaster Universities Osteoarthritis Index). Das klinische Bild ist durch entzündliche und nichtentzündliche Phasen gekennzeichnet [11].
Eine weiterführende bildgebende Diagnostik sollte nur bei speziellen Fragestellungen bzw. zur Differenzialdiagnostik in Betracht gezogen werden. Häufige Differenzialdiagnosen sind rheumatoide Arthritiden, Meniskusschäden, Hüftgelenkserkrankungen, Osteochondrosis dissecans, Morbus Ahlbäck, Tumore und Metastasen, bakterielle Infektion, Bursitiden, Insertionstendopathien, pseudoradikuläre Syndrome, neurogene Störungen, gefäßbedingte Erkrankungen und subkutane Symptomenkomplexe [11].
Magnetresonanztomographie (MRT)
Der Zustand des Knorpels kann mithilfe der MRT-Untersuchung festgestellt werden. Das „ICRS Hyaline Cartilage Lesion Classification System“ (Tab. 10) gilt hier als internationale Standardklassifikation zur Klassifikation von Knorpelschäden [18].
Koxarthrose
Abhängig von Alter, Dauer der Schmerzen und möglichen Differenzialdiagnosen sollte gemäß Leitlinie der Deutsche Gesellschaft für Orthopädie und orthopädische Chirurgie
e. V. (DGOOC) [8] bei anhaltenden Hüftbeschwerden eine bildgebende Diagnostik durchgeführt werden.
Röntgen
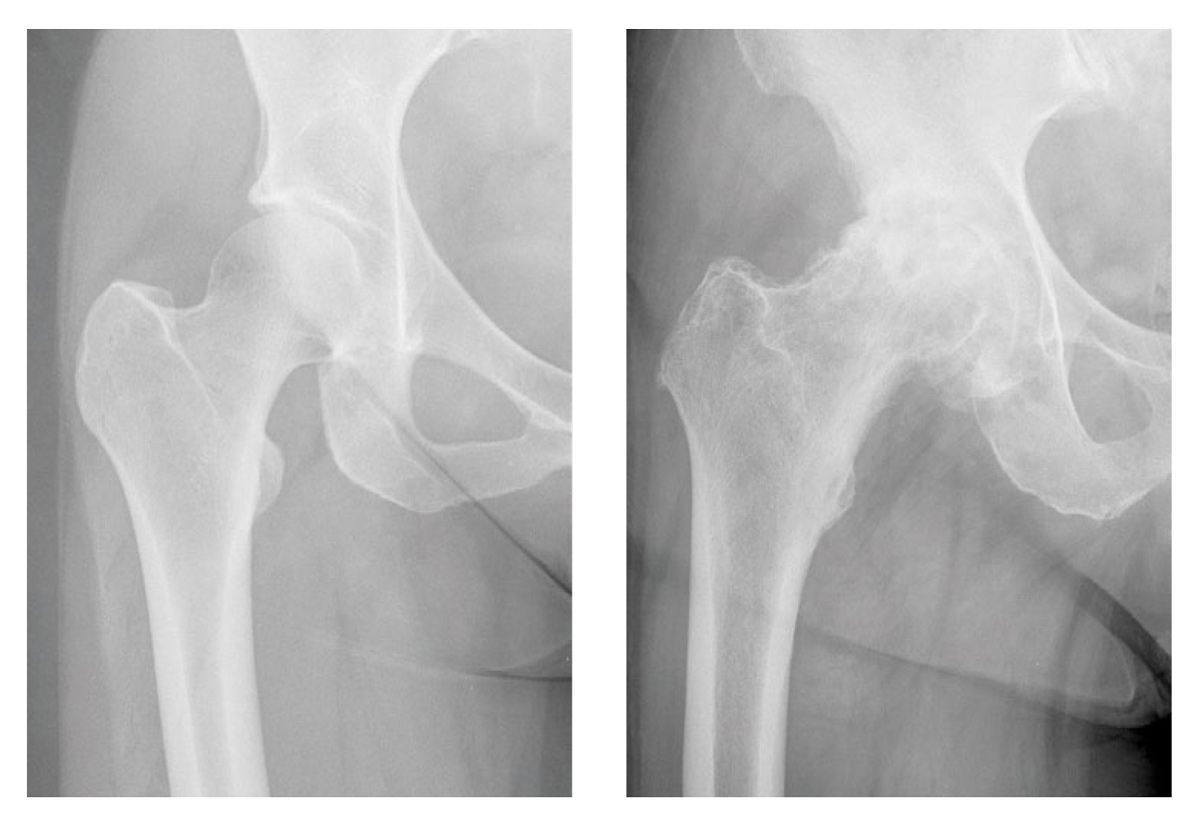
Zuverlässige radiologischen Zeichen der Koxarthrose sind: Gelenkspaltverschmälerung, Geröllzysten, subchondrale Sklerosierung und Osteophyten (Abb. 4).
Die Veränderungen im Röntgenbild müssen mit dem Ausmaß der Hüftbeschwerden und mit dem klinischen Befund nicht in Zusammenhang stehen. Weitere bildgebende Verfahren wie die Sonographie, Magnetresonanztomographie (MRT), Computertomographie und Szintigraphie können dabei helfen und somit indiziert sein, die Diagnose
„Koxarthrose“ zu erhärten bzw. von anderen Erkrankungen abzugrenzen.
Die Stadieneinteilungen in den klinischen und radiologischen Scores dienen vor allem zur Beurteilung des Therapieergebnisses sowie zur Verlaufskontrolle im Rahmen von klinischen Untersuchungen. Als vorrangige Kriterien zur Therapieentscheidung bei Koxarthrose sind sie nicht geeignet. Die radiologische Stadieneinteilung der Koxarthrose sollte nach Kellgren und Lawrence erfolgen (Tab. 9). Für die klinische Stadieneinteilung der Koxarthrose sind relevant: Western Ontario and McMaster Universities Osteoarthritis Index (WOMAC), Arthrose-Index von Bellamy und Buchanan (1986), Harris Hip Score (HHS, 1969), Score nach Merle d‘Aubignè, Score nach Lequesne et al. (1987) sowie der SF-36-Fragebogen. Intra- und extraartikuläre Differenzialdiagnosen sollten bedacht werden [8].
Therapie
Nichtmedikamentöse Therapie
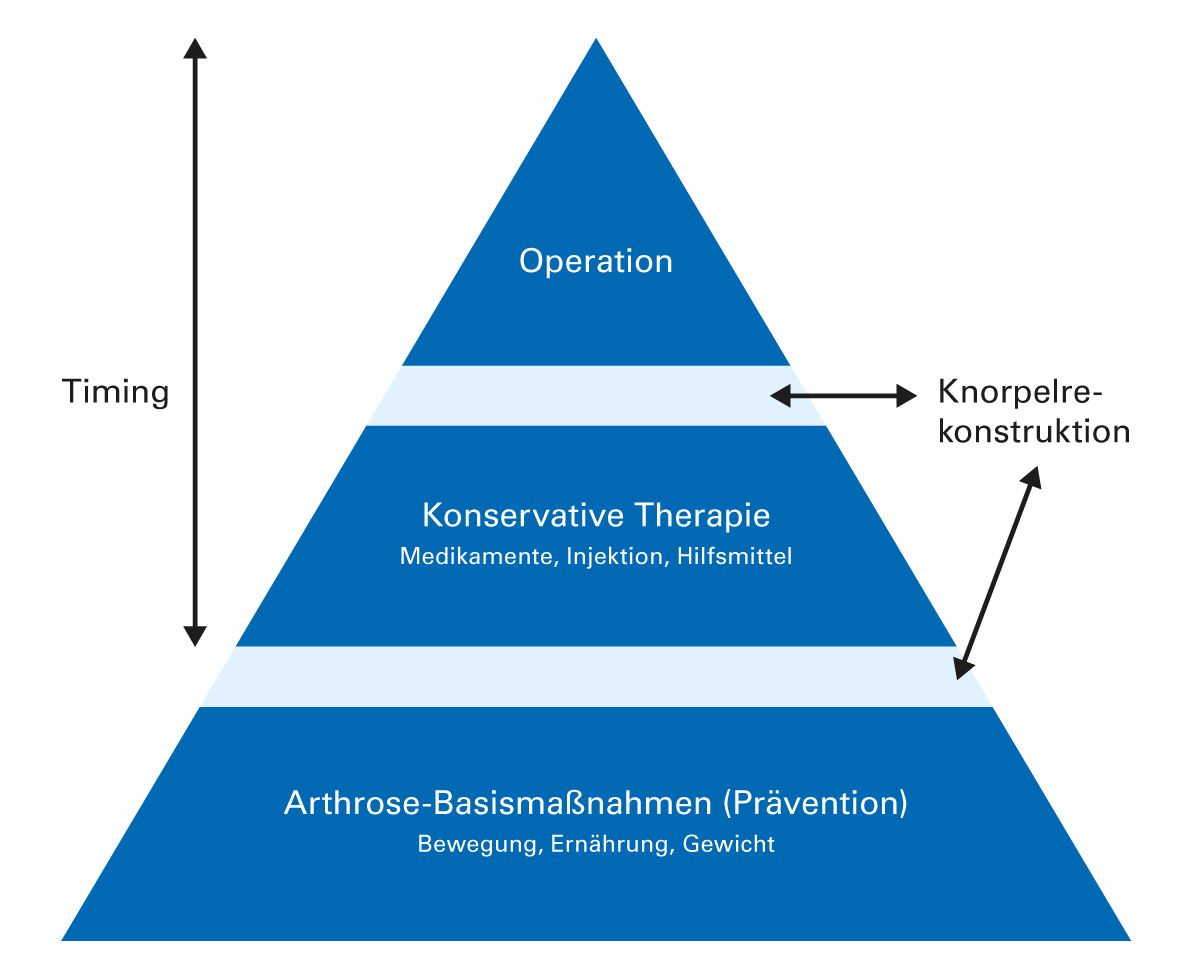
Die Behandlung einer Arthrose richtet sich nach den Symptomen und der körperlichen Funktionsfähigkeit. Neben Informationen und allgemeiner Unterstützung sind Bewegungsangebote und Gewichtsmanagement wesentliche Pfeiler der Therapie [15] (Abb. 5).
Arthrose-Basismaßnahmen – Prävention:
Adipositas stellt einen Risikofaktor insbesondere bei der Kniearthrose dar. Patienten können bei Adipositas bereits durch eine Abnahme des Körpergewichts um 5 % die klinische Symptomatik der Gonarthrose positiv beeinflussen [19]. Menschen mit Übergewicht oder Fettleibigkeit müssen darauf hingewiesen werden, dass eine Gewichtsabnahme die Lebensqualität und körperliche Funktion verbessert und Schmerzen verringert. Betroffene sollten beim Ziel, Gewicht zu reduzieren, unterstützt werden.
Spezifische Umstellungen der Ernährung scheinen einen positiven Effekt auf die klinischen Beschwerden der Arthrose zu haben. Dabei spielt vor allem die erhöhte Einnahme von alpha-Omega-3-Fettsäuren, z. B. aus fettem Fisch, eine Rolle. Auch erhöhtes Serum-Cholesterol scheint eine positive Assoziation zur Osteoarthrose zu haben [20].
Belastungen / Sport und Training:
Spezifische Patiententrainingsprogramme, verbunden mit einer entsprechenden Schulung, können die Notwendigkeit einer Hüftprothese bei Arthrose des Hüftgelenks in einem 6-Jahresverlauf um 44 % reduzieren [21].
Arthrose-Patienten sollten, individuell zugeschnitten, betreute therapeutische Übungseinheiten wahrnehmen, zum Beispiel zur lokalen Muskelstärkung oder zur Verbesserung der allgemeinen aeroben Fitness. Die Betroffenen sind darauf hinzuweisen, dass die Übungen möglicherweise zu Beginn Schmerzen oder Unbehagen verursachen, aber die langfristige Einhaltung eines Übungsplans die Gelenke schont, Schmerzen reduziert und die Funktion verbessert. Therapeutische Bewegungsangebote können gemeinsam mit weiteren Schulungen oder einer Anleitung zur Verhaltensänderung weitere Ansätze im Rahmen eines strukturierten Behandlungspakets sein. Manuelle Therapie sollte nur bei Hüft- und Kniearthrose sowie begleitend zu therapeutischen Übungen in Erwägung gezogen werden.
Sportarten für Patienten mit Arthrose sind vor allem Sportarten, die gleichförmige Bewegungsabläufe beinhalten, wie z. B. Schwimmen, Radfahren und Wandern in der Ebene, Skilanglauf und Gymnastik. Weniger geeignet sind Sportarten, bei denen abrupte und extreme (Dreh-)Bewegungen und starke Impulsbelastungen auf die Gelenke einwirken, wie z. B. Fußball, Karate, Boxen, Sprungdisziplinen, u. Ä. [22].
Informationsangebote
Informationsangebote müssen auf die individuellen Bedürfnisse der betroffenen Person zugeschnitten und auch zugänglich sein. Arthrose-Patienten sollten infor- miert werden: Wo gibt es Informationen zur Krankheit? Welche Missverständnisse sind häufig? Welche Übungsangebote gibt es? Wie gehe ich mit Symptomen um? Wie bzw. wo erhalte ich zusätzliche Informationen und Unterstützung? Was sind Nutzen und Grenzen der Behandlung? [15]
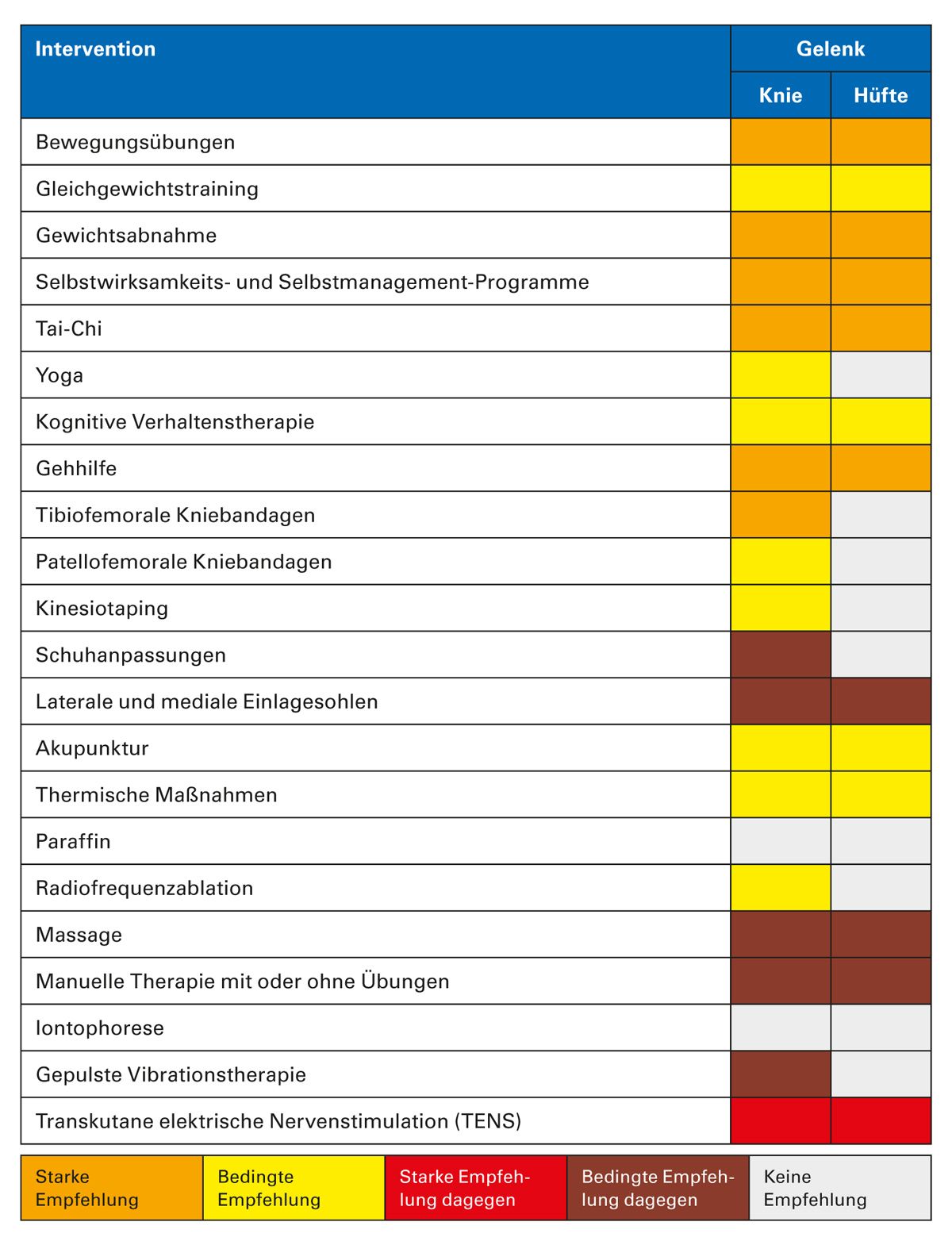
Tab. 11: Empfehlungen für physische, psychosoziale und geistig-körperliche Ansätze für die Behandlung von Arthrose des Knies und der Hüfte [adaptiert nach 23]
Das Spektrum der therapeutischen Möglichkeiten ist sehr groß, für viele Verfahren existieren jedoch keine „evidence based“ Nachweise. Werden mit den konservativen Therapiemöglichkeiten keine zufriedenstellenden Behandlungsergebnisse erzielt, sind abhängig vom Stadium der Erkrankung und den subjektiven Beschwerden gelenkerhaltende oder gelenkersetzende Operationen indiziert. Liegen lokal begrenzte Schädigungen des Knorpels vor, kann über eine operative Knorpelersatztherapie nachgedacht werden.
Die aktuelle Leitlinie des American College of Rheumatology (ACR) gibt starke Empfehlungen für Bewegungsübungen und Gewichtsabnahme bei übergewichtigen oder fettleibigen Patienten mit Knie- und / oder Hüftgelenksarthrose. Selbstwirksamkeits- und Selbstmanagementprogramme, Tai-Chi, Gehilfe sowie tibiofemorale Stützen bei einer tibiofemoralen Kniegelenksarthrose werden ebenfalls sehr empfohlen. Bedingte Empfehlungen wurden für patellofemorale Bandagen bei patellofemoraler Kniegelenksarthrose, Akupunktur, thermische Verfahren sowie die Radiofrequenzablation bei Kniegelenksarthrose ausgesprochen [23] (Tab. 11).
Gonarthrose
Prävention
Um einer Gonarthrose vorzubeugen, sollten unphysiologische, kniebelastende Ak- tivitäten in Alltag, Beruf und Sport vermieden und ein adäquates Bewegungstraining bzw. gelenkschonender Sport wie Schwimmen oder Radfahren durchgeführt werden. Im Falle von Übergewicht ist eine Gewichtsreduktion mit einem Ziel-BMI von unter 25 anzustreben [11]. Bewegungsübungen können laut ACR-Leitlinie Gehen, Kräftigung, neuromuskuläres Training und Wassergymnastik umfassen [23].
Physiotherapie und Sport
Ein physiotherapeutisch geführtes, individuell angepasstes Kraft-, Ausdauer- und Beweglichkeitstraining soll zur primären Behandlung der Gonarthrose zum Einsatz kommen.
Im Gegensatz zu sogenannten „high-impact Sportarten“ zeigen „low-impact Sportarten“ wie zum Beispiel freizeitsportliches Laufen keinen negativen Einfluss auf die Entstehung einer Kniegelenksarthrose. Low Impact Sport mit beginnender Gonarthrose kann helfen, Schmerz zu reduzieren, die Beweglichkeit und den Gelenkstoffwechsel zu verbessern und die umgebende Muskulatur zu kräftigen. Dabei ist es wichtig, dass Meniskus, Knorpel und Bänder nach Verletzungen weitestgehend wieder hergestellt sind, um der Entwicklung einer Arthrose vorzubeugen.
Schuheinlagen / Schuhzurichtung
Einlagen, Schuhzurichtungen am Konfektionsschuh, z. B. eine laterale Erhöhung von 3-4 mm bei medialer Gonarthrose, sind in der konservativen Therapie der Gonarthrose wirksame Behandlungsmöglichkeiten. Evidenznachweise für Schmerzreduktionen und auch funktionelle Verbesserungen sind in der Literatur zu finden. Insbesondere die medialseitige Gonarthrose steht im Fokus dieser Therapieansätze.
Kniebandagen / Knieorthesen
Einen wichtigen Beitrag zur Schmerzlinderung und Funktionsverbesserung bei Gonarthrose können Bandagen leisten. Zu diesem Ergebnis kommt ein auf fünf kontrollierten Studien basierender Cochrane Review (Evidenzgrad Ib) [24]. Bandagen sind einfach in der Anwendung, was gerade auch für ältere Patienten bedeutsam ist und nebenwirkungs- arm. Das strumpfförmige, elastische Material vermittelt ein stabilisierendes Gefühl. Von besonderer Bedeutung bei der Gonarthrose ist die Verbesserung der Koordinations- mechanismen durch die propriozeptive Wirkung der Bandage [25]. Bei monokomparti- mentaler Arthrose mit begleitenden Achsdeformitäten werden vermehrt Orthesen mit kompartimentaler Druckentlastung oder auch sogenannte Unloader eingesetzt.
Ergotherapie
Eine individuell zugeschnittene Ergotherapie kann Patienten mit Gonarthrose dabei helfen, die weitestgehende Selbstständigkeit und die Wiedereingliederung in Beruf und Privatleben herzustellen bzw. wieder zu ermöglichen. Ergotherapeutische Interventions- maßnahmen bei Patienten mit Gonarthrose sind unter anderem: Hilfsmittelversorgung,
-beratung, -anpassung und -training, Umweltanpassung (z. B. Wohnraum, Arbeitsplatz), Ergonomie (Beratung zu Gestaltung von Arbeitsplatz, -abläufen), Beratung / Edukation (z. B. Leben / Umgang mit Endoprothese, Gelenkschutz), berufsbezogenes Training, Arbeitstherapie, Training persönlicher Aktivitäten des täglichen Lebens (z. B. Anziehtrai- ning), Training instrumenteller Aktivitäten des täglichen Lebens (z. B. Haushaltstraining), Interventionen in Bezug auf Erholung und Freizeit, motorisches Training und Therapie, Sturzprophylaxe, Fatigue-Management.
Physikalische Therapie
Die Transkutane Elektrische Nervenstimulation (TENS), Lasertherapie in Kombination mit Bewegungsübungen, elektrophysikalische Verfahren, Stoßwellentherapie und Traktionsbehandlung können helfen, Schmerzen zu vermindern und die Beweglichkeit zu verbessern.
Naturheilkunde / Hydrotherapie / Phytotherapie
Akupunktur, Training im Wasser, Beinwellextrakt-Gel und Schlammpackungen sind weitere nichtmedikamentöse Behandlungsmöglichkeiten bei Gonarthrose [11].
Koxarthrose
Physiotherapie
Physiotherapeuten sollten schon sehr frühzeitig in den Behandlungsprozess eingebunden werden und insbesondere beim Festlegen der Behandlungsstrategie zur Symptomkontrolle und Verbesserung der funktionellen Beweglichkeit mit im Boot sein.
Die physiotherapeutische Behandlung der Koxarthrose beinhaltet als Kernelement die Bewegungstherapie. Diese sollte auf Alter, Komorbidität, Schmerzintensität und Bewegungseinschränkungen individuell abgestimmt sein und neben Kräftigungsübungen auch Übungen zur allgemeinen Verbesserung der körperlichen Belastungsfähigkeit umfassen. Die Betroffenen sollen dabei auch Instruktionen zum Selbstmanagement erhalten und in Techniken sowie Fähigkeiten hinsichtlich Schmerzmanagement und Entspannung unterrichtet werden. Ebenso spielt die Animation zu regelmäßiger Bewegung in diesem Zusammenhang eine wichtige Rolle. Eine vom Physiotherapeuten vermittelte Gangschule kann dem Patienten dabei helfen, durch die richtige Nutzung von Gehhilfen eine falsche Wirbelsäulenhaltung oder ein unvorteilhaftes Gangbild zu vermeiden. Ergänzend können, zur Verbesserung der gestörten Gelenkbeweglichkeit und zur Schmerzlinderung, Techniken der Manuellen Therapie zur Anwendung kommen.
Bandagen / Orthesen
Beim Kniegelenk sind Bandagen und Orthesen etabliert, es gibt aber auch wissenschaft- liche Hinweise, dass das Bracing der Hüfte ebenfalls positive Effekte bei Koxarthrose zu haben scheint. Gangbild, Ruhe- sowie Belastungsschmerz werden positiv beeinflusst [26].
Hydrotherapie
Hydrotherapie, insbesondere die Therapie im Bewegungsbad, kann als physikalische Therapiemaßnahme helfen, die Gelenkfunktion und Schmerzreduktion bei Koxarthrose zu verbessern.
Elektrotherapie / Ultraschalltherapie, Wärme- und Kälteapplikation, Massagen
Verfahren wie Elektro- und Ultraschalltherapie, Massage, Wärme- und Kälteapplikation sowie Balneotherapie sind in der Lage, Symptome zu lindern.
Komplementär- und Alternativmedizin
Im Rahmen der Komplementär- und Alternativmedizin kann Akupunktur, zusätzlich zur Standardtherapie eingesetzt, zu einer verbesserten Gelenkfunktion und allgemeinen Lebensqualität bei Koxarthrose beitragen [8].
Medikamentöse Therapie
Ist eine medikamentöse Therapie unumgänglich, sollte diese begleitend zu nichtpharmakologischen Behandlungen und zur Unterstützung der Bewegungstherapie erfolgen. Dabei gilt das Prinzip: die niedrigste wirksame Dosis für die kürzest mögliche Zeit. Arzt und Patient prüfen je nach Bedarf gemeinsam, ob die Behandlung fortgesetzt werden soll oder nicht [15].
Die aktuelle ACR-Leitlinie gibt starke Empfehlungen für den Einsatz topischer nicht- steroidaler Entzündungshemmer (NSAIDs) bei Kniegelenksarthrose sowie oraler NSAIDs und intraartikulärer Glukokortikoid-Injektionen bei Kniegelenks- und Hüftarthrose. Be- dingt empfohlen werden topisches Capsaicin bei Kniegelenksarthrose sowie Acetamino- phen, Duloxetin und Tramadol bei Kniegelenks- und Hüftarthrose [23] (Tab. 12).
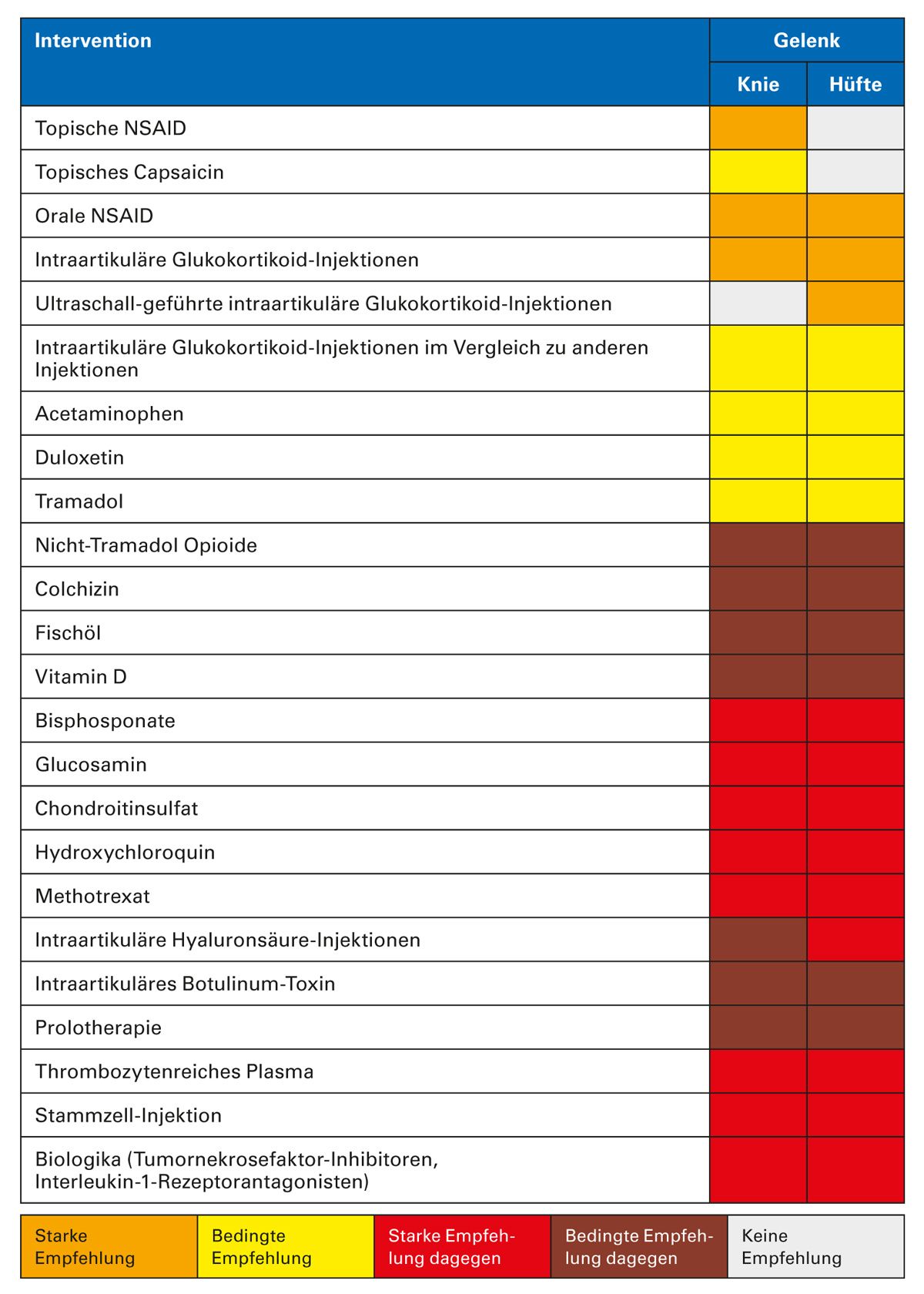
Tab. 12: Empfehlungen für die pharmakologische Behandlung von Arthrose des Knies und der Hüfte
[adaptiert nach 23]
Gonarthrose
Bei Kniearthrose kann ein topisches, nichtsteroidales entzündungshemmendes Medikament (NSAID) angeboten und für andere von Arthrose betroffene Gelenke erwogen werden. Falls topische Medikamente unwirksam oder ungeeignet sind, kann ein orales NSAID mit begleitender gastroprotektiver Behandlung in Betracht gezogen werden.
Schwache Opioide sind nur zur kurzfristigen Schmerzlinderung im seltenen Einsatz empfohlen, oder wenn alle anderen Behandlungen unwirksam oder ungeeignet sind. Die Studienlage ist gespalten [11, 15, 27] bei Glucosamin sowie bei intraartikulären Hyaluronsäure-Injektionen. Der Einsatz von Hyaluronsäure erfolgt vor allem bei Kellgren 1-3 mit einer beschränkten Wirkdauer [27]. Platelet-rich Plasma wurde in der AAOS- Leitlinie [27] down gegradet.
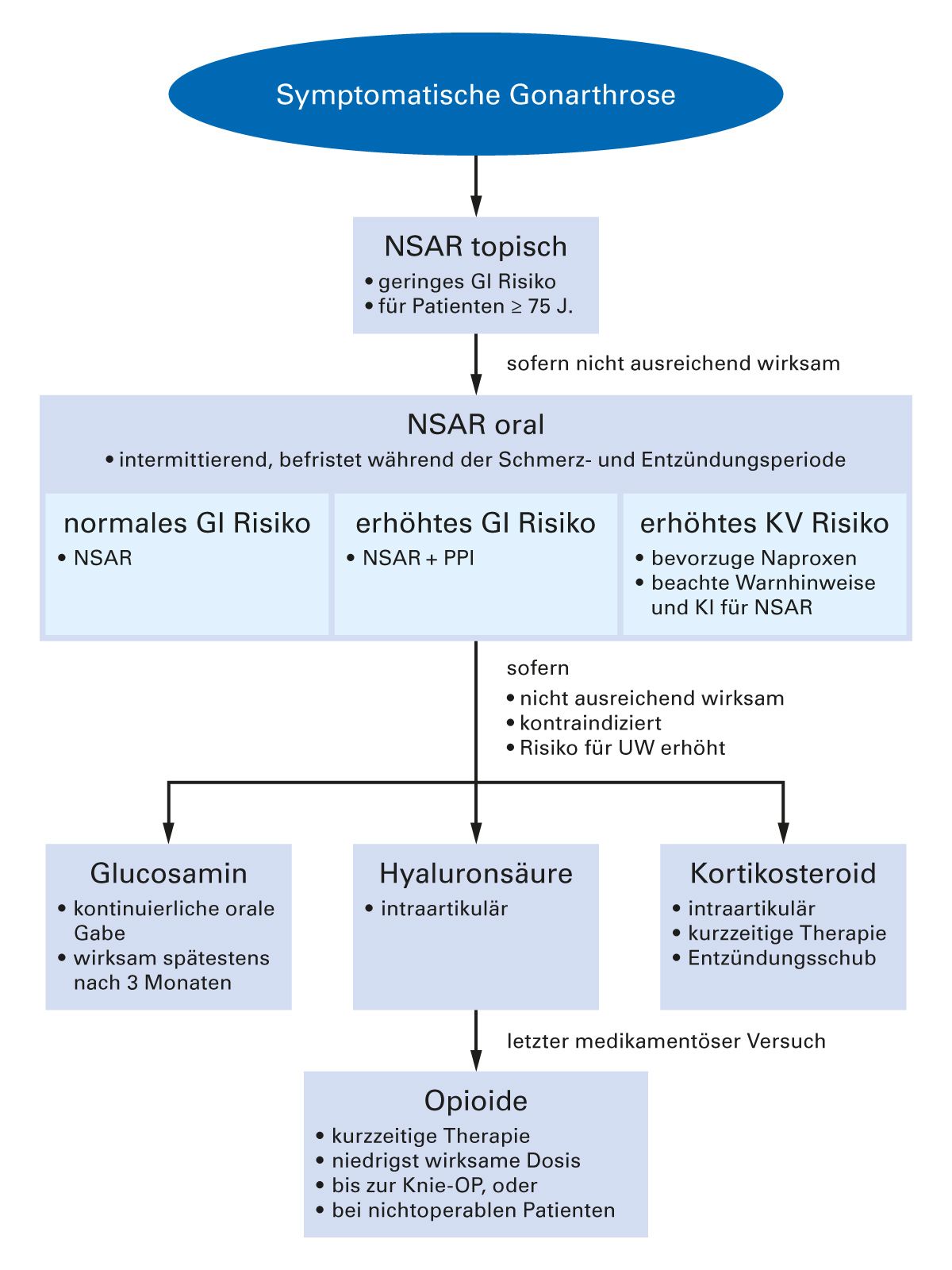
Abb. 6: Algorithmus der medikamentösen Therapie der Gonarthrose [adaptiert nach 11]
GI, gastrointestinal; J, Jahre; KI, Kontraindikation; KV, kardiovaskulär; NSAR, Nichtsteroidale
Antirheumatika = traditionelle NSAR + Cyclooxygenase-2-Hemmer (COX-2-Inhibitor); OP, Operation; PPI,
Protonenpumpeninhibitor; UW, unerwünschte Wirkungen.
Intraartikuläre Kortikoid-Injektionen können zur kurzfristigen Linderung der Beschwer- den beitragen, wenn andere pharmakologische Behandlungen unwirksam oder unge- eignet sind, oder zur Unterstützung therapeutischer Übungen.
Die DGOOC schlägt eine medikamentöse Therapieabfolge bei symptomatischer Gonarthrose vor (Abb. 6).
Risiko gastrointestinaler Nebenwirkungen
Um das Risiko gastrointestinaler Nebenwirkungen zu senken, soll die Einzeldosis von NSAR ausreichend, aber so niedrig wie möglich sein. NSAR sollten nicht kombiniert verabreicht werden. Patienten mit erhöhtem gastrointestinalem Risiko sollten eine Kombination eines NSAR mit Protonenpumpeninhibitoren (PPI) bekommen. Besondere Vorsicht gilt bei Patienten im höheren Lebensalter. Bei über 60-Jährigen sollten NSAR mit kurzer Halbwertszeit eingesetzt werden und darüber hinaus eine Ulkus-Prophylaxe sowie routinemäßige Überwachung des Gastrointestinaltraktes und Blutdrucks sowie der Nierenfunktion erfolgen. Eine altersadaptierte Reduktion der Tagesdosis ist zu berücksichtigen. Bei über 75-Jährigen sollten bevorzugt topische NSAR zum Einsatz kommen. Intraartikulär applizierte Kortikosteroide können für die kurzzeitige Therapie schmerzhafter Gonarthrosen angewendet werden, in einer möglichst niedrigen, aber wirksamen Dosis. Bei nichtoperablen Patienten oder bei Patienten, die für kurze Zeit bis zu einer Operation begleitet werden, kann der kurzfristige Einsatz von schwachen Opioiden sinnvoll sein [11].
Koxarthrose
Wirken andere Therapien zur Schmerzlinderung nicht, dann können NSAR und Coxibe bei einer Koxarthrose zum Einsatz kommen, in der niedrigsten effektiven Dosis und so kurz wie möglich. Nach vorheriger Risikoaufklärung kann kurzzeitig Metamizol als Analgetikum bei Gegenanzeigen oder einer Unverträglichkeit von NSAR und Coxibe eingesetzt werden.
Bei nichtoperablen Patienten oder bei Patienten, die für kurze Zeit bis zu einer Ope- ration begleitet werden, kann der kurzfristige Einsatz von schwachen Opioiden in der niedrigsten wirksamen Dosis überlegt werden. Stufe 2 Opioide (WHO), wie z. B. Tra- madol, sollten vorrangig dann zum Einsatz kommen, wenn die Stufe 1 Medikation nicht wirkt oder aus anderen Gründen kontraindiziert ist. Bei NSAR-Unverträglichkeit kann die Gabe von Glucosamin in Erwägung gezogen werden [8].
Opioide bei chronischen Schmerzen
Die Leitlinie LONTS („Langzeitanwendung von Opioiden bei chronischen Nicht-Tumor- bedingten Schmerzen“) [28] befasst sich mit der Anwendung von Opioiden bei chronischen Schmerzen, die nicht auf eine Krebserkrankung zurückzuführen sind wie zum Beispiel auch Schmerzen bei Arthrose. Die Anwendung opioidhaltiger Analgetika bei Patienten mit Arthrose-Schmerzen soll laut Leitlinie auf folgende klinische Konstellationen beschränkt werden [28]:
- Gelenkersatz nicht möglich oder von Patienten nicht gewünscht
- Versagen nichtmedikamentöser Therapien
- Wirkungslosigkeit bzw. Kontraindikationen anderer Analgetika
Für den Zeitraum 4-26 Wochen bestand Konsens zu folgender Aussage: „Opioidhaltige Analgetika sollten Patienten mit Arthroseschmerzen als eine Therapieoption empfohlen werden.“ Als offene Empfehlung formuliert die Leitlinie für den Einsatz von Opioiden über 26 Wochen wie folgt: „Opioidhaltige Analgetika können Patienten mit Arthrose- schmerzen als eine Therapieoption empfohlen werden“ [28].
Operative Therapie
Eine operative Therapie kann indiziert sein nach Ausschöpfung der konservativen Therapie, aber auch um einen bestehenden Knorpelschaden zu therapieren und so die Progression einer potenziellen Arthrose zu verlangsamen oder zu stoppen. Für die Auswahl des geeigneten Verfahrens zu berücksichtigen sind das Stadium und die Größe der Knorpelläsion, die Art und das Ausmaß der degenerativen Gelenkveränderung, der Funktionszustand des Gelenks und auch die Beteiligung benachbarter Gelenke, der zu erwartende Erkrankungsverlauf, das allgemeine Operationsrisiko, das Alter und der Leidensdruck des Patienten sowie dessen Motivation und die zu erwartende Mitarbeit in der darauffolgenden Rehabilitation. Lassen gelenkerhaltende Operationen keine Aussicht auf Erfolg mehr erkennen, kommen zusätzlich gelenkersetzende und in selteneren Fällen gelenkversteifende Operationen in Frage.
Gelenkerhaltende Operationen
Im Modell der Therapiepyramide ist die Operation dann indiziert, wenn der Patient nicht mehr zurechtkommt und die konservativen Maßnahmen erschöpft sind. Anders ist dies bei gelenkerhaltenden Operationen. Sie kommen insbesondere bei Jüngeren zu einem frühen Zeitpunkt zum Einsatz, wenn die Knorpelverletzung lokal begrenzt ist und dadurch noch rekonstruierbar ist.
Zahlreiche gelenkerhaltende Maßnahmen können heutzutage meist im Rahmen einer Arthroskopie des betroffenen Gelenks durchgeführt werden. Die Lavage mit Debridement wird bei einer reinen Arthrose nicht mehr empfohlen. Die arthroskopische Sanierung einer begleitenden und klinisch im Vordergrund stehenden Meniskusläsion hat auch bei moderater Arthrose des Kniegelenks unverändert ihren Stellenwert. Zu den weiteren knorpelrekonstruierenden Verfahren zählen unter anderem die Knorpelglättung (Shaving, das nur noch in Einzelfällen zum Tragen kommt), knochenmarkstimulierende Techniken, knochenmarkstimulierende Verfahren mit zusätzlicher Matrix-Augmentation, osteochondrale Rekonstruktion, autologe Chondrozytentransplantation zweizeitig oder einzeitig (Minced Cartilage) und die operative Versorgung weiterer Pathologien (Impingement der Hüfte, Labrumläsion, Meniskusläsion, Achsfehlstellungen, etc.).
Die operative Behandlung betrifft vor allem Knorpelläsionen im Stadium 3-4 ICRS. Um die Knorpelregeneration anzuregen, wurden in der Vergangenheit Pridie-Bohrungen eingesetzt. Die durch die Bohrung induzierte Eröffnung des Markraums ermöglicht die Einsprossung von Blutgefäßen und die Einwanderung von Stammzellen in die entsprechenden Bohrlöcher, was eine faserknorpelige Regeneration des verlorenen Knorpelgewebes begünstigt. Insbesondere die Pridie-Bohrung wurde durch das neuere Verfahren der Mikrofrakturierung und inzwischen auch der Nanofrakturierung abgelöst, bei der der subchondrale Knochen in Abständen von 3 bis 4 mm perforiert wird bis Stammzellblut aus dem Markraum in die Penetrationslöcher austritt. Für die Behandlung kleinerer Knorpelschäden (< 2,5 cm²) ist die Mikrofrakturierung das Mittel der ersten Wahl [29]. Da das entstehende Knorpelersatzgewebe in seiner Qualität allerdings nicht mit der des ursprünglichen Knorpelgewebes vergleichbar ist, bleiben die guten klinischen Ergebnisse meist nicht länger als vier Jahre bestehen [30].
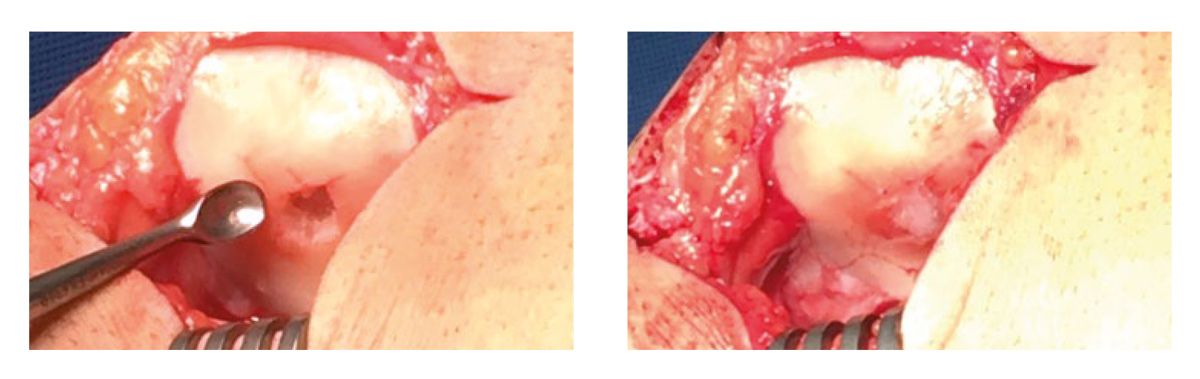
Bei kleinen Defekten bis 2,5 cm² kommt die knochenmarkstimulierende Therapie auch gegebenenfalls matrixgekoppelt zur Anwendung (Abb. 7) [31].
Kleinere bis mittlere tiefreichende Knorpel-Knochen-Schäden, vor allem bei Läsion des subchondralen Knochens, können mittels Mosaikplastik behoben werden. Hierbei werden aus unbelasteten Bereichen des Gelenks Knorpel-Knochen-Zylinder mit einer Länge von mindestens 1 cm² entnommen und in den Bereich mit dem defekten Knorpel bzw. dem geschädigten subchondralen Knochen transplantiert. Da der gesunde Gelenkbereich durch die Gewebeentnahme beeinträchtigt wird, sind Mosaikplastiken nicht für die Behandlung größerer Defekte geeignet [32]. Bei zusätzlicher Läsion des subchondralen Knochens besteht alternativ die Möglichkeit der Knochenunterfütterung und autologen Chondrozytentransplantation.
Eine weitere Möglichkeit zur Knorpelregeneration, insbesondere bei größeren Defekten meist größer 3-4 cm², oder bei sportlich aktiven Patienten, auch mit kleineren Defekten, ist die autologe Chondrozytentransplantation. Beim zweizeitigen Verfahren wird zunächst während einer Arthroskopie mit einem Biopsieinstrument eine Knorpelprobe entnommen und die daraus gewonnenen Zellen in einem Biotechnologielabor vermehrt. In einem weiteren Eingriff erfolgt die Entfernung des zu ersetzenden, geschädigten Knorpelbereiches und die gezüchteten Knorpelzellen werden in den Defekt transplantiert.
Angeborene oder verletzungsbedingte Fehlstellungen und damit einhergehende Achsabweichungen oder Änderungen des Formschlusses von Gelenken sind eine häufige Ursache degenerativer Knorpelschäden. Beim Kniegelenk kann durch eine Umstellungsosteotomie, z. B. bei einem Genu varum, die Belastung des betroffenen – in diesem Falle des medialen – Kompartiments reduziert werden, gleichzeitig bildet die korrekte Beinachse eine Voraussetzung für eine erfolgreiche Knorpelregenerationsoperation [33]. Voraussetzung für die Durchführbarkeit einer Osteotomie ist eine ausreichend gute Gelenkfunktion und ein guter Zustand des Knorpels im Bereich des lateralen, femorotibialen Kompartiments. Korrekturosteotomien des Femur und Beckenosteotomien haben ebenfalls für die Therapie der Koxarthrose infolge einer residuellen Hüftdysplasie einen Stellenwert.
Ein operativer Gelenkersatz bei Hüft-, Knie- oder Schulterarthrose sollte nur dann erfolgen, wenn die Gelenkbeschwerden die Lebensqualität erheblich beeinträchtigen und eine nichtchirurgische Behandlung unwirksam oder ungeeignet ist. Dabei sollten Menschen nicht aufgrund von Alter, Geschlecht, Rauchen, Komorbiditäten, Übergewicht oder Adipositas von einem operativen Gelenkersatz ausgeschlossen werden [15].
Gonarthrose
Gelenkerhaltende Eingriffe
Zu den etablierten Operationsverfahren gehören die die arthroskopische Meniskuschirurgie, die arthroskopischen Knorpelersatzverfahren sowie Osteotomien. Mitunter kann eine arthroskopische Meniskektomie sowie die Entfernung freier Gelenkkörper bei einer Gonarthrose sinnvoll sein. Bei Achsdeformitäten können valgisierende oder vari- sierende Osteotomien indiziert sein. Nach Ausschöpfen alternativer Therapieverfahren kann die Radiosynoviorthese (RSO) zur Schmerzreduktion zum Einsatz kommen [11].
Gelenkersetzende Eingriffe
Zu den gelenkersetzenden Operationsverfahren gehören die unikondyläre Endoprothese, patellofemorale Endoprothese, ungekoppelte oder, bei starken Fehlstellungen, gekoppelte Totalendoprothese. Die Implantation einer Knietotalendoprothese (Knie- TEP) oder unikondylären Endoprothese kann Patienten mit einer Gonarthrose zu einer verbesserten Lebensqualität verhelfen. Ist die Arthrose fortgeschritten, gilt die Totalendoprothese als langfristig effektive Behandlungsoption [11].
Knietotalendoprothese
Die Knie-TEP zählt weltweit zu den häufigsten elektiven Routineeingriffen in der Orthopädie und Unfallchirurgie [34]. Bei einer Gonarthrose im fortgeschrittenen Stadium kann eine Knie-TEP effektiv Schmerz und Funktion verbessern.
Folgende Hauptkriterien sollen gemäß AWMF-Leitlinie [34] für die Indikation zur Knie-TEP zusammengefasst vorliegen: Ein mehrfach wöchentlich intermittierend auftretender oder kontinuierlicher Knieschmerz über mindestens 3-6 Monate, Nachweis eines Strukturschadens mittels Röntgen (Arthrose, Osteonekrose), Versagen konservativer und medikamentöser Therapiemaßnahmen in Kombination über mindestens 3-6 Monate, auf die Kniegelenkerkrankung bezogene Einschränkung der Lebensqualität über mindestens 3-6 Monate sowie subjektiver Leidensdruck.
Koxarthrose
Die Entscheidung zur Operation sollte auf Basis einer gemeinsamen Entscheidungsfindung von Arzt und Patient erfolgen. Informationen zur Vor- und Nachsorge, Auswirkungen auf das alltägliche Leben und Vermeidung weiterer Schäden / Fehlbelastungen müssen besprochen werden [8].
Gelenkerhaltende Eingriffe
der Gelenkfunktion und der langfristige Erhalt des Gelenks stehen dabei im Fokus.
Gelenkerhaltende Eingriffe wie zum Beispiel eine knorpelreparative Therapie oder eine CAM-Osteotomie im Rahmen einer Hüftarthroskopie haben die Aufgabe, Präarthrosen wie das femoroazetabuläre Impingement (FAI) zu verbessern. Ziel ist dabei die Schmerzreduktion, Verbesserung der Gelenkfunktion und der langfristige Erhalt des Gelenks.
Kontraindikation für einen gelenkerhaltenden Eingriff ist eine fortgeschrittene Arthrose. Offene gelenkerhaltende Operationsverfahren am Hüftgelenk wie eine Beckenosteotomie, inter- und subtrochantäre femorale Osteotomie ermöglichen die Korrektur von angeborenen und / oder erworbenen femoroazetabulären präarthrotischen Deformitäten. Ziel dieser Verfahren ist es, die biomechanische Krafteinleitung am Hüftgelenk und die Kongruenz der Gelenkpartner zu verbessern, um die Entstehung bzw. das Fortschreiten einer Arthrose zu verhindern.
Eine zunehmende Degeneration des Hüftgelenks und steigendes Alter erhöhen je- doch das Risiko für ein Versagen und ein schlechteres Outcome bei diesem Verfahren. Darüber hinaus sind die jeweiligen Kontraindikationen zu beachten [8].
Gelenkersetzende Therapie
Laut DGOOC-Leitlinie soll der Einsatz einer Hüfttotalendoprothese (Hüft-TEP) nur bei radiologisch nachgewiesener fortgeschrittener Koxarthrose (Kellgren & Lawrence Grad 3 oder 4) erfolgen.
Vor Indikationsstellung zu einer Hüft-TEP soll zudem der Leidensdruck der Patienten ermittelt werden. Schmerzen, Einschränkungen der Funktion und der Alltagsaktivitäten sowie Einbußen der gesundheitsbezogenen Lebensqualität gilt es in diesem Zusammenhang zu beurteilen. Wenn trotz leitliniengerechter konservativer Therapie über mindestens drei Monate die Patienten über einen hohen subjektiven Leidensdruck berichten, sollte die Indikation „Hüft-TEP“ gestellt werden [35].
Fazit
Eine Arthrose-Erkrankung wirkt sich bei jedem Menschen anders aus. Bei manchen Menschen verläuft die Arthrose relativ mild und beeinträchtigt die alltäglichen Aktivitäten nicht. Bei anderen verursacht sie erhebliche Schmerzen und Behinderungen in Beruf und Alltag. Die Gelenkschäden entwickeln sich in der Regel allmählich über Jahre hinweg [36].
Aufgrund der demographischen Entwicklung ist mit einem weiteren Anstieg von Arthrose-Erkrankten weltweit zu rechnen. Die sozialmedizinischen, gesundheitspolitischen und ökonomischen Folgen können gravierend ausfallen. Vor diesem Hintergrund kommt neben präventiven Maßnahmen der korrekten Diagnostik sowie individuell zuge- schnittenen Therapie eine wichtige Rolle im Management von Arthrose-Erkrankungen zu.
Literatur
1. Wallace Ian J, Worthington S, Felson DT et al (2017) Knee osteoarthritis has doubled in prevalence since the mid-20th century. Proc Natl Acad Sci 29;114(35): 9332-9336. doi: 10.1073/pnas.1703856114
2. Deutsches Institut für Medizinische Dokumentation und Information (DIMDI). https://www.dimdi.de/static/de/klassifi- kationen/icd/icd-10-gm/kode-suche/htmlgm2018/block-m15-m19.htm, abgerufen am: 05.01.2023
3. Robert Koch-Institut (2022) Dashboard zu Gesundheit in Deutschland aktuell – GEDA 2019/2020. Berlin. doi: 10.25646/9362
4. Fuchs J, Rabenberg M, Scheidt-Nave C (2013) Prevalence of selected musculoskeletal conditions in Germany: results of the German Health Interview and Examination Survey for Adults (DEGS1). Bundesgesundheitsbl 56(5-6):678-86. doi: 10.1007/s00103-013-1687-4
5. Robert Koch-Institut (2022) Gesundheit in Deutschland aktuell – GEDA 2019/2020-EHIS, Berlin: Zenodo. doi:10.5281/ zenodo.7214473
6. Michael JWP, Schlüter-Brust KU, Eysel P (2010) Epidemiologie, Ätiologie, Diagnostik und Therapie der Gonarthrose. Dtsch Arztebl Int 2010; 107(9): 152-62. doi: 10.3238/arztebl.2010.0152
7. BMG Bundesgesundheitsministerium (2020). Arbeitsunfähigkeit: Fälle und Tage nach Diagnosen 2020. Ergebnisse der Krankheitsartenstatistik der gesetzlichen Krankenversicherung. https://www.bundesgesundheitsministerium.de/ themen/krankenversicherung/zahlen-und-fakten-zur-krankenversicherung/geschaeftsergebnisse.html
8. Deutsche Gesellschaft für Orthopädie und Orthopädische Chirurgie e. V. (DGOOC) (2019) S2k-Leitlinie Koxarthrose. AWMF-Registernummer 187-049. https://register.awmf.org/de/leitlinien/detail/187-049
9. Sen R, Hurley JA (2022) Osteoarthritis. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing. Bookshelf ID: NBK482326
10. Vincent TL (2019) Mechanoflammation in osteoarthritis pathogenesis. Semin Arthritis Rheum 49(3S):36-38. doi: 10.1016/j.semarthrit.2019.09.018
11. Deutsche Gesellschaft für Orthopädie und orthopädische Chirurgie e. V. (DGOOC) (2018) S2k-Leitlinie Gonarthrose. AWMF-Registernummer: 033-004. https://register.awmf.org/de/leitlinien/detail/033-004
12. Altman R, Alarcón G, Appelrouth D et al (1991) The American College of Rheumatology criteria for the classification and reporting of osteoarthritis of the hip. Arthritis Rheum 34(5): 505-14. doi:10.1002/art.1780340502
13. Spahn G, Stojanowic I, Biehl M et al (2016) Klassifikation von Knorpelschaden und Arthrose. OUP 9: 509-514. doi: 10.3238/oup.2016.0509-0514
14. Deutsche Gesellschaft für Rheumatologie e. V. (DGRh). Anamneseerhebung bei rheumatischen Erkrankungen. https:// dgrh.de/dam/jcr:b1c4acd9-1475-464f-a147-94d90cb12745/1_Anamnese.pdf
15. NICE guideline [NG226] (2022). Osteoarthritis in over 16s: diagnosis and management. NICE National Institute for Health and Care Excellence (UK), London
16. Aletaha D, Neogi T, Silman AJ et al (2010) 2010 Rheumatoid arthritis classification criteria: an American College of Rheumatology / European League Against Rheumatism collaborative initiative. Arthritis Rheum 62(9):2569-81. doi: 10.1002/art.27584
17. Kellgren JH, Lawrence JS (1957) Radiological assessment of osteo-arthrosis. Ann Rheum Dis 1957; 16: 494-502. doi: 10.1136/ard.16.4.494
18. Brittberg M, Winalski CS (2003) Evaluation of Cartilage Injuries and Repair. J Bone Joint Surg Am 85-A (Suppl 2):58-
69. doi: 10.2106/00004623-200300002-00008
19. Christensen R, Bartels EM, Astrup A et al (2007) Effect of weight reduction in obese patients diagnosed with knee osteoarthritis: a systematic review and meta-analysis. Ann Rheum Dis 66(4):433-9. doi: 10.1136/ard.2006.065904
20. Thomas S, Browne H, Mobasheri A et al (2018) What is the evidence for a role for diet and nutrition in osteoarthritis? Rheumatology 57(suppl_4): iv61-iv74. doi: 10.1093/rheumatology/key011
21. Svege I, Nordsletten L, Fernandes L et al (2015) Exercise therapy may postpone total hip replacement surgery in patients with hip osteoarthritis: a long-term follow-up of a randomised trial. Ann Rheum Dis 74(1):164-9. doi: 10.1136/ annrheumdis-2013-203628
22. Steinbach K, Berg A, Eltze J et al (2001) Arthrose und Sport. Dtsch Z Sportmed 52(3): 109-12
23. Kolasinski SL, Neogi T, Hochberg MC et al (2020) 2019 American College of Rheumatology / Arthritis Foundation.
Guideline for the Management of Osteoarthritis of the Hand, Hip, and Knee. Arthritis Care Res (Hoboken) 72(2):149-
162. doi: 10.1002/acr.24131
24. Brouwer RW, Jakma TSC, Verhagen AP et al (2005) Braces and orthoses for treating osteoarthritis of the knee. Cochrane Database Syst Rev (1):CD004020. doi: 10.1002/14651858.CD004020.pub2
25. Erggelet C (2003) Wertigkeit von Bandagen und Orthesen zur Behandlung der Gonarthrose. Dtsch Z Sportmed 54(6):196-8
26. Steingrebe H, Stetter BJ, Sell S et al (2022) Effects of Hip Bracing on Gait Biomechanics, Pain and Function in Subjects With Mild to Moderate Hip Osteoarthritis. Front Bioeng Biotechnol 10:888775. doi: 10.3389/fbioe.2022.888775
27. American Academy of Orthopaedic Surgeons (AAOS) (2021) Management of Osteoarthritis of the Knee (Non- Arthroplasty). Evidence-Based Clinical Practice Guideline. https://www.aaos.org/oak3cpg, abgerufen am: 10.08.2022
28. Deutsche Schmerzgesellschaft e. V. (2020) Langzeitanwendung von Opioiden bei chronischen nicht-tumorbedingten Schmerzen (LONTS), 2. Aktualisierung, AMWF-Registernummer 145/003. https://register.awmf.org/de/leitlinien/ detail/145-003
29. Steinwachs MR, Guggi T und Kreuz PC (2008) Marrow stimulation techniques. Injury 39 (Suppl 1): 26-31. doi: 10.1016/j. injury.2008.01.042
30. Bernholt J, Höher J (2003) Knorpelersatzgewebe durch Mikrofrakturierung. Dtsch Z Sportmed 54(6): 218-221
31. Niemeyer P, Andereya S, Angele P et al (2013) Autologous Chondrocyte Implantation (ACI) for Cartilage Defects of the Knee: A Guideline by the Working Group “Tissue Regeneration” of the German Society of Orthopaedic Surgery and Traumatology (DGOU). Z Orthop Unfall 151: 38-47. doi: http://dx.doi.org/10.1055/s-0032-1328207
32. Jerosch J und Heisel J (Hrsg) Management der Arthrose. Deutscher Ärzte Verlag, Köln, 2010
33. Martin R, Jakob RP (2022) Are cartilage repair and restoration procedures in the knee without respecting alignment fruitless? A comprehensive review. JCJP 2(3): 100074. https://doi.org/10.1016/j.jcjp.2022.100074
34. Deutsche Gesellschaft für Orthopädie und orthopädische Chirurgie e. V. (DGOOC) (Hrsg). Lützner J, Lange T, Schmitt J et al (2018) S2k-LL Indikation Knieendoprothese. AWMF-Registernummer: 187-004. https://register.awmf.org/de/ leitlinien/detail/187-004
35. Deutschen Gesellschaft für Orthopädie und Unfallchirurgie e. V. (DGOU) (2021) S3-Leitlinie Evidenz- und konsensba- sierte Indikationskriterien zur Hüfttotalendoprothese bei Coxarthrose (EKIT-Hüfte). AWMF-Registernummer 187-001. https://register.awmf.org/de/leitlinien/detail/187-001
36. NIH National Institute of Arthritis and Musculoskeletal and Skin Diseases (2019) Overview of Osteoarthritis. https:// www.niams.nih.gov/health-topics/osteoarthritis, abgerufen am 08.12.2022
Bildquellen
Titelbild: Bauerfeind AG; Abb. 2: Bauerfeind AG; Abb.3, 4, 7: Autor








Tutorielle Unterstützung
Die tutorielle Unterstützung der Fortbildungsteilnehmer erfolgt durch unseren ärztlichen Leiter Dr. med. Alexander Voigt in Zusammenarbeit mit der arztCME-Redaktion. Inhaltliche Fragen können über das Kommentarfeld, direkt per Mail an service@arztcme.de oder via Telefon unter Tel.: +49(0)180-3000759 gestellt werden. Inhaltliche Fragen werden von unserem ärztlichen Leiter bzw. nach Rücksprache mit diesem und evtl. dem Autor auch von der arztCME-Redaktion beantwortet.
Technischer Support
Der technische Support der arztCME-Online-Akademie erfolgt durch geschulte Mitarbeiterinnen und Mitarbeiter des Betreibers health&media GmbH unter der E-Mail-Adresse technik@arztcme.de oder via Telefon unter Tel.: 49(0)180-3000759.