Verletzungen und Erkrankungen an Handgelenk und Daumenstrahl – Therapie
Interessengebiete: Allgemeinmedizin und Innere Medizin, Chirurgie, Orthopädie, Rheumatologie
Läsionen der Hand, des Handgelenks und des Daumenstrahls können akut und langfristig zu Schmerzen führen, mit teils erheblichen funktionellen Beeinträchtigungen und Einbußen der Lebensqualität als Folge. Einer stadiengerechten Behandlung kommt eine entscheidende Rolle zu. Je nach Erkrankungsstadium kommen konservative Maßnahmen oder chirurgische Therapien zum Einsatz. Auch die adäquate Nachbehandlung nach operativen Eingriffen spielt eine wichtige Rolle. Beweglichkeit und Funktionalität sollen bestmöglich erhalten bleiben.
Diese Fortbildung gibt einen Überblick zu konservativen und operativen Therapiemöglichkeiten bei Verletzungen des Handgelenks, der Handwurzel, des Daumenstrahls sowie bei Arthrose der Hand und des Handgelenks.
Kursinhalt
Inhaltsverzeichnis
Einleitung
Läsionen der Hand an Knochen, Sehnen und Bandapparat sowie des Handgelenks können akut und langfristig zu Schmerzen führen, die chronifizieren. Zum Teil sind erhebliche funktionelle Beeinträchtigungen mit Einbußen der Lebensqualität die Folge. Unterschätzte, nicht oder (zu) spät erkannte Verletzungen haben unter Umständen langfristige Konsequenzen für Alltagsaktivitäten und / oder für das Arbeitsleben bis hin zur dauerhaften Arbeitsunfähigkeit im bisher ausgeübten Beruf.
Es kommt daher darauf an, auf der Grundlage einer gründlichen Anamnese sowie der funktionellen speziellen klinischen und bildgebenden Untersuchung (siehe Modul 1 dieser Fortbildung) stadiengerecht zu behandeln.
Stadiengerechte Therapie bedeutet, die Ursache aufzudecken, akute Symptome wie Schmerzen, Schwellungen und Funktionseinschränkungen zu lindern, dabei aber bereits den möglichen Langzeitverlauf und potenzielle Komplikationen in den Blick zu nehmen. Klassifikationen, Trauma- und Degenerationstypen resultieren in unterschiedlichen Therapiekonzepten. Zu berücksichtigen sind weiterhin das individuelle Anforderungsprofil an die Handfunktion in Alltag und Beruf sowie sportliche Aktivitäten.
Stadienabhängig konkurrieren konservative Maßnahmen mit chirurgischen Therapien.
Für das Behandlungsergebnis sind nicht allein die primär angewendeten Therapieverfahren entscheidend, sondern ebenso die adäquate Nachbehandlung, z. B. nach Operationen. Einerseits soll eine bestmögliche Beweglichkeit und Funktionalität erhalten oder wiedererlangt werden, andererseits gilt es, etwa nach Frakturen das Risiko von Pseudarthrosen zu minimieren. Dem zeitgerechten und angemessenen Einsatz einer intensiven Physio- und Ergotherapie kommt maßgebliche Bedeutung zu. Diese setzt wiederum weitgehende Schmerzfreiheit oder eine adäquate Analgesie voraus.
Erforderlich ist eine interdisziplinär abgestimmte Behandlung, Vorbereitung und Nachbehandlung bei Operation bis zur Integration in Alltag und Sport mit adäquater Kommunikation zwischen den beteiligten Behandlern und Fachgruppen, nicht zuletzt auch zur Lösung arbeits- und sozialmedizinischer Probleme, die aus Handläsionen resultieren können.
Arthrose der Hand und des Handgelenks
Konservative Therapie
Das klinische Bild der Handarthrose ist geprägt durch Schmerzen, Schwellung, Deformität, Steifigkeit, funktionelle Einschränkungen sowie verminderte Handkraft. Die European League Against Rheumatism (EULAR) hat allgemeine Grundsätze und zehn Empfehlungen formuliert, um das komplexe Beschwerde- und Krankheitsbild therapeutisch zu adressieren [1].
Demnach stehen als Behandlungsziele die Symptomkontrolle und die Optimierung der Handfunktion im Vordergrund. Die Patienten sollten über die Chronizität der Erkrankung informiert werden. Die jeweils betroffenen Gelenke und Funktionseinschränkungen sowie vorhandene Komorbiditäten bestimmen die individualisierte Therapie. Bei den zehn EULAR-Empfehlungen zur Hand handelt es sich um
- die Aufklärung zur Krankheit, zu Behandlungsprinzipien und das Angebot von Hilfsmitteln
- die Übungsbehandlung zur Funktionsverbesserung und Kräftigung sowie Schmerzreduktion
- die langfristige Anwendung von Orthesen bei Rhizarthrose
- das Bevorzugen topischer gegenüber systemischen Therapien, dabei gelten nicht-steroidale Antirheumatika (NSAR) als Mittel der ersten Wahl
- orale Analgetika, insbesondere NSAR, sollten nur mit begrenzter Dauer angewendet werden
- Chondroitinsulfat kann zur Schmerzlinderung und Funktionsverbesserung eingesetzt werden
- intraartikuläre Injektionen von Kortikosteroiden sind nicht generell angezeigt, können aber bei schmerzhaften Interphalangealgelenken in Betracht gezogen werden
- konventionelle oder biologische krankheitsmodifizierende Medikamente (DMARDs) sind nicht angezeigt
- chirurgische Maßnahmen sind angezeigt bei strukturellen Abnormitäten und wenn andere schmerzlindernde Therapien versagt haben
- die Langzeitbehandlung richtet sich nach den individuellen Patientenbedürfnissen [1].
Die aktuellen Empfehlungen des American College of Rheumatology (ACR) stimmen weitgehend mit den EULAR-Empfehlungen überein. Ergänzend finden sich bedingte Empfehlungen für eine kognitive Verhaltenstherapie, zur Akupunktur und zu Paraffinanwendungen sowie für Kinesiotaping bei Rhizarthrose. Von topischem Capsaicin rät das ACR ab. Gegenüber der Anwendung von Opioiden sind die US-Autoren etwas offener als die Europäer [2].
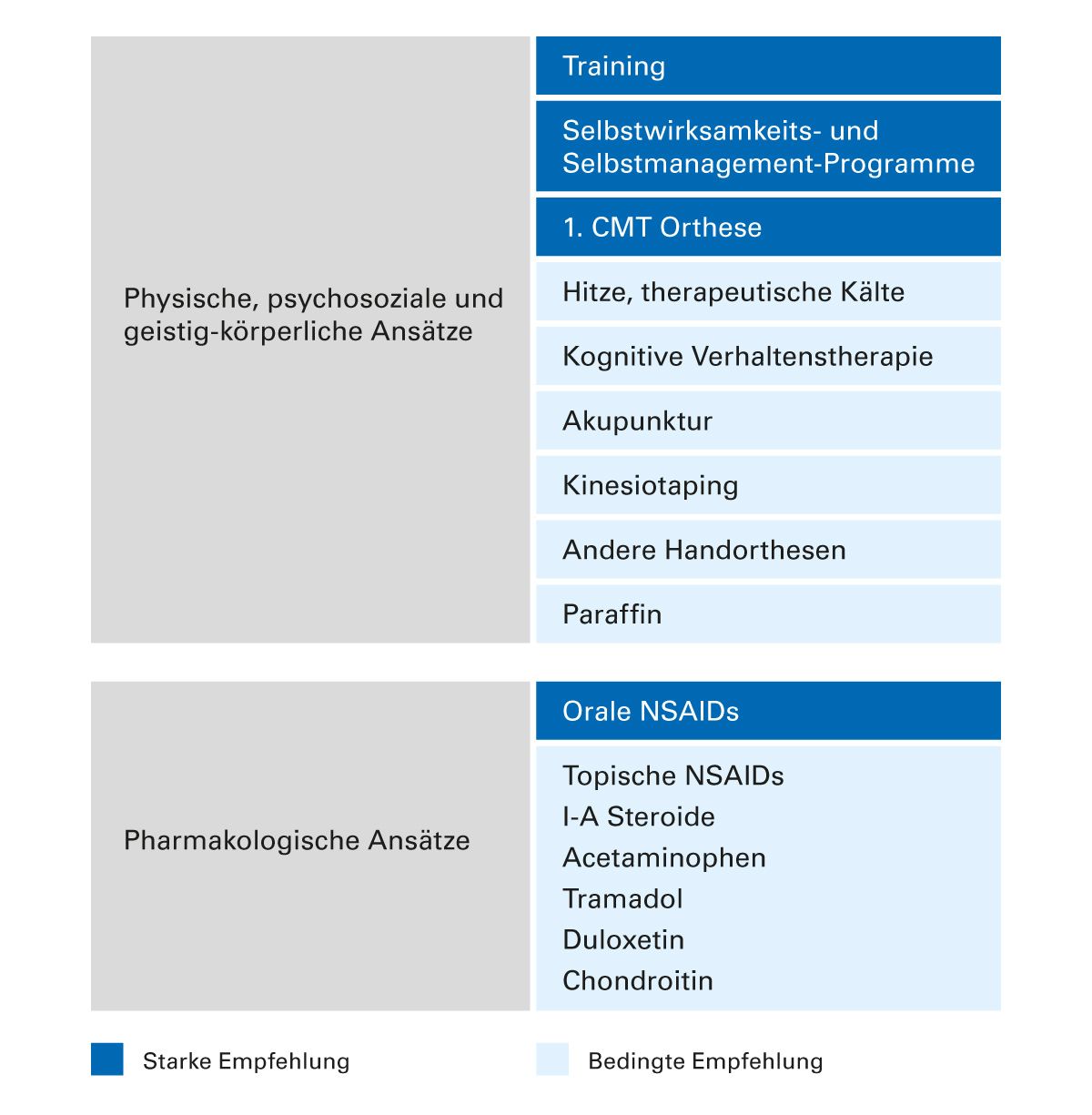
Abb. 1: Therapien für die Behandlung von Osteoarthritis. Stark und bedingt empfohlene Verfahren für die Behandlung der Hand (modifiziert nach [2])
Chirurgische Therapie Handgelenksarthrose / Handarthrose
Bei Versagen der konservativen Therapie stehen verschiedene chirurgische Verfahren zur Verfügung, von der Denervierung, dem arthroskopischen Débridement und Anbohrung, über die partielle bis zur kompletten Arthrodese, die „row carpectomy“ und dem künstlichen Gelenkersatz.
Die Denervierung des Handgelenks stellt eine sehr komplikationsarme minimal invasiv durchführbare Operation dar zu Verbesserung der Schmerzsymptomatik. Auf die begrenzte Wirkungsdauer des Eingriffes muss hingewiesen werden. Unterschiede zwischen kompletter und partieller Denervierung sind nicht nachgewiesen [3].
Minimal invasive arthroskopische Verfahren mit Anbohrung, Débridment bis zur Knorpeltransplantation werden eingesetzt, sind jedoch zum Teil nur bedingt wissenschaftlich bewiesen.
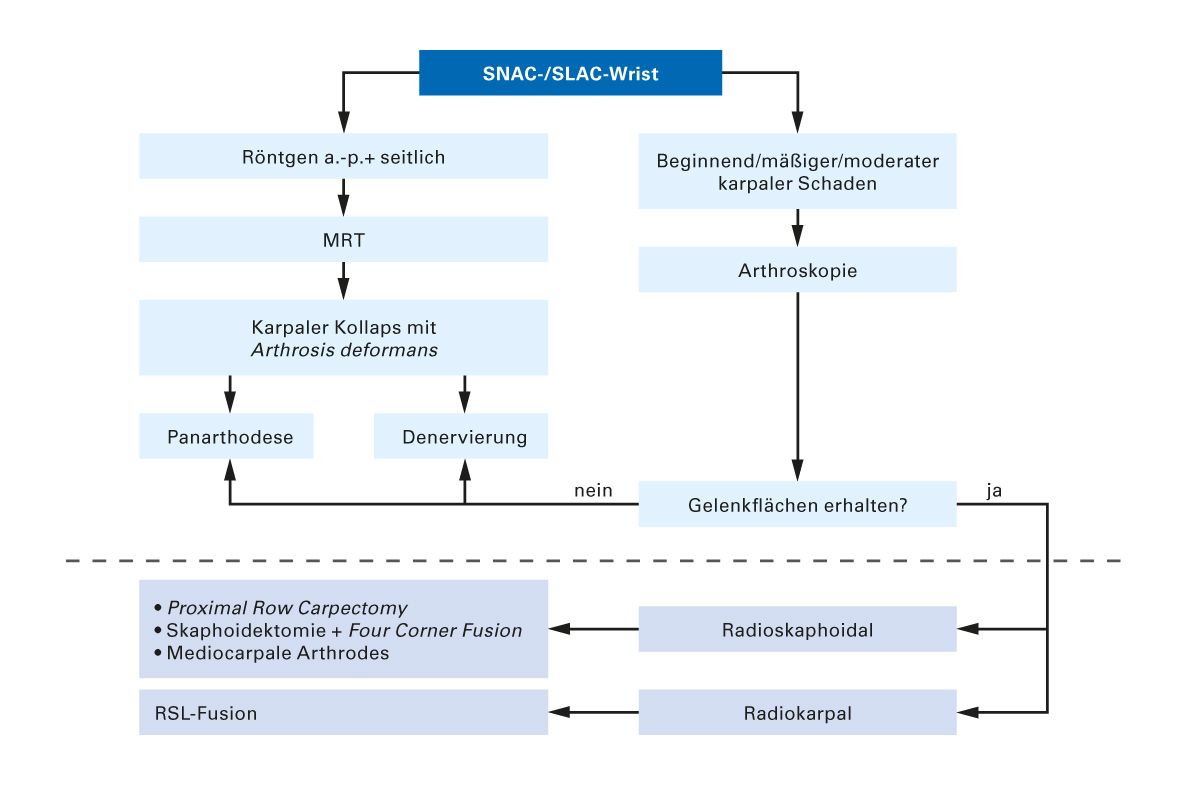
Als schwerste Form einer arthrotisch beschädigten Handwurzel ist der karpale Kollaps anzusehen, entweder nach unversorgter Kahnbeinfraktur (SNAC-Wrist: scaphoid nonunion advanced collapse) oder bei geschädigtem Bandapparat zwischen Kahn- und Mondbein (SLAC-Wrist: scapho-lunate advanced collapse). Ein Therapiealgorithmus ist in Abb. 1 dargestellt.
Bei fortgeschrittenen SNAC- oder SLAC-Wrist mit arthroskopisch gesicherter Zerstörung der Gelenkflächen in der Fossa scaphoidea ist die Skaphoidektomie mit „Four Corner Fusion“ – vorausgesetzt ist eine intakte radiolunäre Gelenkfläche – der mediokarpalen Arthrodese gleichwertig [4]. Zwar ist die Four Corner Fusion operativ aufwendiger, vorteilhaft ist jedoch die im Vergleich geringere Beweglichkeitseinschränkung, die verbesserte Griffkraft sowie Schmerzreduktion [5]. In einer kleinen retrospektiven Studie hat sich die „Three Corner Arthrodesis“ nach Skaphoid- und Triquetrumektomie als technisch einfacher bei vergleichbaren Ergebnissen wie nach Four Corner Fusion erwiesen [6]. Etabliert ist ebenso die Entfernung der proximalen Karpalreihe, also von Skaphoid, Lunatum und Triquetrum („Proximal Row Carpectomy“), welche Vorteile hinsichtlich der Beweglichkeit haben kann, jedoch mit einem signifikant erhöhten postoperativen Arthroserisiko einhergeht [7].
Bei der mediokarpalen Arthrodese (CL-Fusion) nach Skaphoidektomie werden Os capitatum und Os lunatum mithilfe eines kortikospongiösen Beckenkammspans fusioniert [4]. Dadurch werden die arthrotischen Gelenkflächen ausgeschaltet, es verbleibt eine Restbeweglichkeit [8]. Beim rheumatisch bedingt zerstörten Handgelenk ist häufig die radiolunäre oder radioskapholunäre Arthrodese (RL- oder RSL-Fusion) angezeigt – meist reicht die radiolunäre Arthrodese aus [9]. Die RL/RSL-Fusion verhindert das weitere Abrutschen des Handgelenks um den Preis einer insgesamt um etwa 30° verringerten Bewegungsamplitude für Palmarflexion und Dorsalextension.
Es ist wichtig, die Patienten vorab darüber aufzuklären, dass eine ausbleibende Fusion der Handwurzelknochen Folgeoperationen erforderlich machen können und dass die Belastungen in den noch vorhandenen Gelenken dort die arthrotischen Veränderungen beschleunigen können [4].
Eine Alternative zur Arthrodese kann die Handgelenksendoprothetik sein, wenngleich es sich derzeit noch um eine seltenere Indikationen bei entsprechender Belastungssituation handelt [10]. Der Bewegungsumfang des Handgelenks wird in der Regel erhalten, aber nicht verbessert, die Griffkraft gesteigert. Die Überlebensrate der Implantate scheint sich im Vergleich zu früheren Implantatdesigns verbessert zu haben, nach wie vor bestehen jedoch Probleme mit gelockerten Handwurzelkomponenten. Insgesamt erfordert die Auswahl geeigneter Patienten sowie die Versorgung viel Erfahrung, Vor- und Nachteile sollten im Gespräch mit den Betroffenen ausführlich erörtert werden [11, 12].
Für die Versorgung destruierter Fingermittel- und Fingergrundgelenke sind Swanson-Silikonplatzhalter derzeit der Referenzstandard. Sie ermöglichen eine Beweglichkeit von etwa 60° bei leicht verbesserter Spitz- und Grobgriffkraft sowie deutlicher Beschwerdelinderung. Voraussetzung ist allerdings ein intakter Seitenbandapparat, axiale Fehlstellungen lassen sich kaum korrigieren [10]. Ein modularer Oberflächenersatz steht ebenfalls seit einigen Jahren zur Verfügung, der sich weichteil- und knochenschonend implantieren lässt. Die kurz- und mittelfristigen klinischen Ergebnisse werden als gut beschrieben bei niedrigen Revisionsraten [10].
Für das Daumensattelgelenk stehen neben der etablierten Suspensionsarthroplastik modulare Implantate zur Verfügung, die einem Duokopf-Prinzip folgen (siehe Abschnitt 4, Verletzungen des Daumens).
Verletzungen des Handgelenks und der Handwurzel
Distale Radiusfraktur
Maßnahmen der klinischen Akutversorgung bei distaler Radiusfraktur und somit einer Verletzung der distalen radio-ulnaren Funktionseinheit sind die Analgesie, primäre Ruhigstellung mittels Schiene oder Orthese sowie die unmittelbare Versorgung von großen Gefäß- und Weichteilverletzungen, offenen Frakturen oder Luxationen sowie Kompressionssyndromen mit Nervenbeteiligung. Bei offenen Frakturen betonen die Autoren der aktuellen S2e-Leitlinie die Bedeutung der frühen Antibiotika-Gabe, und zwar noch vor dem ebenfalls zeitnahen Débridement, gefolgt von der operativen Stabilisierung, meist per Fixateure externe. Ansonsten erfolgt bei Polytrauma nach Reposition die Ruhigstellung im Cast bzw. in der Castschiene [13].
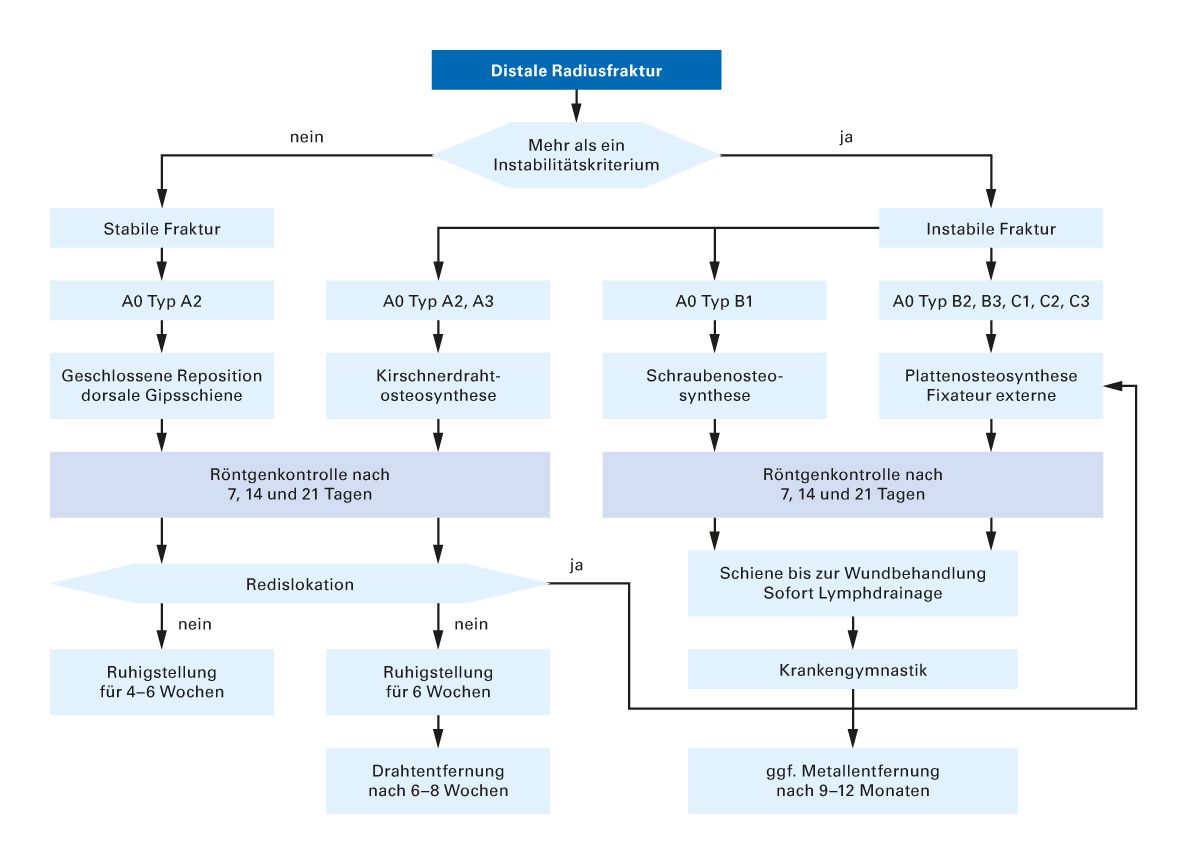
Zur definitiven Therapie bei distaler Radiusfraktur konkurrieren konservatives und operatives Vorgehen. Frakturtyp, Rechts-/Linkshändigkeit, biologisches Alter des Patienten, dessen Allgemeinzustand sowie Begleiterkrankungen und weitere Begleitumstände sind bei dieser Entscheidung ebenso zu berücksichtigen wie der individuelle Funktionsanspruch [14]. Eine Möglichkeit eines therapeutischen Konzeptes stellt der Vorschlag von Towfigh et al dar (Abb. 2) [14]. Die Ausgangsfrage ist demnach, ob mehr als ein Instabilitätskriterium vorliegt oder nicht. Solche Instabilitätskriterien sind [13]:
- Abbruch einer beugeseitigen Gelenklippe
- dorsale und/oder palmare dislozierte Kantenfragmente
- Trümmerzonen mit relevanter Verkürzung des Radius
- basisnaher Abbruch des Processus styloideus ulnae und/oder dislozierte Trümmerfraktur
- radio-ulnare Dissoziation
- Tendenz zur Redislokalisation nach Reposition
- Dorsalkippung des peripheren Fragmentes > 20° im lateralen Strahlengang
- Palmarkippung des peripheren Fragmentes > 20°
- relative Ulnaverlängerung > 4 mm
- radiale Inklination im a.p.-Strahlengang < 10° (Radiusgelenk-Winkel normal ca. 25°)
- dorsaler und palmarer Frontalwinkel haben eine Differenz von 7°
- Radiusverkürzung
- nur in Extremposition zu haltende Frakturen
- Alter als starker prädiktiver Faktor für Redislokation und Fehlverheilung
Der Anteil älterer und alter Patienten mit distalen Radiusfrakturen wird in der nächsten Dekade weiter zunehmen, bedingt durch die demografische Entwicklung unserer Gesellschaft, durch das auch in fortgeschrittenem Alter hohe Aktivitätsniveau, der weiter steigenden Lebenserwartung bei zugleich zunehmendem Anteil von Menschen mit Adipositas und Osteoporose. Diese und weitere chronische Erkrankungen wirken sich sowohl auf das Frakturrisiko aus als auch auf die Chance einer vollständigen Heilung und auf Komplikationsraten. Die konservative Therapie wird daher eine Hauptstütze der Versorgung dieser Patientengruppe bleiben [15].
Hauptziele bei alten Menschen mit distaler Radiusfraktur sind die möglichst anatomiegerechte Heilung bei guter Schmerzkontrolle und weitestmöglicher Erhaltung der Handgelenksfunktion. Bei nicht-dislozierter Fraktur sind die ulnare Abweichung und die volare Kippung kritische Faktoren, die die Heilung maßgeblich beeinflussen. Die Grenzen der konservativen Versorgung werden bei dislozierten Frakturen erreicht, die gerade bei fortgeschrittenem Alter zu Redislokationen neigen mit der Gefahr einer Fehlverheilung oder Pseudarthrose. Fehlverheilungen resultieren in Handgelenksdeformitäten und/oder posttraumatischer Arthrose, es besteht ein erhöhtes Risiko für die Entwicklung eines CRPS (complex regional pain syndrome) oder eines Karpaltunnelsyndroms. Andererseits sind Ältere unter Umständen eher bereit als jüngere Patienten, verbleibende Deformitäten oder Funktionseinschränkungen zu akzeptieren. Wer vor allem Wert auf eine rasche Frakturheilung legt, ist dagegen eher für einen chirurgischen Eingriff geeignet [15].
Aus diesen Gründen ist bei älteren Menschen mit distaler Radiusfraktur eine eingehende Nutzen-Risiko-Abschätzung und entsprechende Kommunikation mit den Betroffenen und gegebenenfalls auch Angehörigen vor Indikationsstellung zur definitiven Therapie sinnvoll.
Skaphoidfraktur
60-80 % der Kahnbeinfrakturen betreffen das mittlere Drittel, distale und proximale Polfrakturen sind deutlich seltener [Abb. 4]. Nicht dislozierte Frakturen in den distalen zwei Dritteln können konservativ behandelt werden – die bildgebende Diagnostik per Computertomographie vorausgesetzt [16, 17]. In der Regel erfolgt die Ruhigstellung mit einer Gips- oder Kunststoffschiene für – je nach Lokalisation – vier (Tuberkelfraktur) bis acht Wochen (distales und mittleres Drittel). Die Ruhigstellung erfolgt in geringer Extension des Handgelenks und Einschluss der Daumenbasis in lockerer Oppositionsstellung. Weder Ellenbogengelenk noch Daumenendgelenk und Fingergrundgelenke sollen ruhiggestellt werden [16, 17].
Aus mehreren Studien und Metaanalysen geht hervor, dass funktionell bei minimal dislozierten Frakturen (< 2 mm) nach 12 Monaten kein Unterschied zwischen konservativ und operativ versorgten Frakturen besteht bei erhöhter Komplikationsrate bei chirurgisch Behandelten [18-20].
Bei Verdacht auf ausbleibende Konsolidierung der Fraktur sollte die entsprechende Diagnostik und die chirurgische Fixierung erfolgen [19]. Bei Frakturen des proximalen Drittels besteht bei konservativer Therapie ein Risiko von 34 % für die Entwicklung einer Pseudarthrose [21].
Bei allen relevant dislozierten Frakturen (≥ 2 mm, Dislokation > 1 mm, Frakturtypen B1 und B2) sowie bei allen Frakturen des proximalen Pols (B3) sowie bei Kahnbeinfrakturen im Zusammenhang mit einer perilunären Luxationsfraktur (B4) ist die chirurgische Reposition und interne Fixierung angezeigt. Vorteil der Operation ist zudem die frühe Übungstherapie, was mit funktionellen Vorteilen auch bei nicht oder gering dislozierten Frakturen verbunden ist, zumindest innerhalb der ersten zwei bis drei Monate: Beweglichkeit im Handgelenk, Verzicht auf Ruhigstellung, kürzere Arbeitsunfähigkeit. Mittel der Wahl ist die minimalinvasive Fixierung mittels kanülierter Doppelgewindeschraube oder kopfloser Kompressionsschraube. Auch mit mindestens drei Kirschner-Drähten kann eine stabile Osteosynthese erreicht werden, bei zystischen Defekten oder ungünstiger Morphologie werden zunehmend winkelstabile Platten eingesetzt [16]. Letztlich hängt die Invasivität des Vorgehens vom Ausmaß der Dislokation und dem Vorhandensein von Lysezonen ab. Die Datenlage zu bioabsorbierbaren Materialien ist für die Routineanwendung noch unzureichend [22].
Nachbehandlung: Bei gering dislozierten, intern fixierten Frakturen braucht nur noch für maximal zwei bis drei Wochen immobilisiert werden, bei nicht dislozierten, intern fixierten Frakturen kürzer. Der Belastungsaufbau sollte erst nach sechs Wochen und erfolgter Röntgenkontrolle begonnen werden. Bei ausbleibender Konsolidierung trotz interner Fixierung sollte nach maximal 12 Wochen ein Verfahrenswechsel erfolgen, zum Beispiel per autologer Knochentransplantation [17].
Skaphoidpseudarthrose
Wurde früher die langdauernde und komplikationsreiche Ruhigstellung praktiziert, steht heute die osteosynthetische Rekonstruktion, meist unter Verwendung von Knochenersatzmaterialien, im Vordergrund. Aktuelle Diskussionen drehen sich derzeit um die Frage, welcher Knochenersatz zu bevorzugen ist (vaskularisiertes versus nicht-vaskularisiertes Material) sowie um die Art der Fixierung [23-25]. Die American Academy of Orthopaedic Surgeons (AAOS) hat kürzlich eine Übersicht zu Vor- und Nachteilen von Fixationstechniken nicht-verheilter Kahnbeinfrakturen publiziert. So ist zum Beispiel die Kirschner-Draht-Fixation eine einfach auszuführende und kosteneffektive Maßnahme, die allerdings keine ausreichende Kompression bietet. Im Unterschied dazu führt die Fixierung mit ein oder zwei Schrauben zu einem stabilen Konstrukt, kann bei Versagen allerdings Osteolysen verursachen. Diskutiert werden weiterhin die Plattenosteosynthese, die Versorgung mit Klammern oder kombinierte Osteosynthesetechniken [25]. Für den deutschsprachigen Raum sind ebenfalls erfahrungsbasierte Empfehlungen veröffentlicht worden, die sowohl konservative Methoden erwähnen (Ruhigstellung, additive Ultraschalltherapie oder elektrische Stimulation), vor allem aber die klar überlegenen operativen Verfahren (Schraubenosteosynthese mit/ohne Knochentransplantation, Kirschner-Draht-Osteosynthese mit Spongiosaplastik, kombinierte Verfahren) umfassen [26, 27]. Evidenzbasierte Empfehlungen existieren nicht, ebenso wenig wie Nachweise für die Überlegenheit des einen oder anderen Knochenersatzmaterials. Aussagekräftige Studien zu initiieren, stößt auf methodische Grenzen, da die Formen von Skaphoidpseudarthrosen sehr vielfältig sind (Alter der Pseudarthrose, Lokalisation, Fehlstellungen, Fragmentvaskularisation, weitere Handwurzelläsionen, vorausgegangene Operationen etc.). All das erschwert es, die individuelle Prognose abzuschätzen. Kalb et al machen zu Recht darauf aufmerksam, dass der in manchen Publikationen vermittelte Eindruck, es könne fast immer eine Heilung erzielt oder häufig eine normale Handfunktion erreicht werden, nicht der Realität entspricht [27].
Lunatummalazie
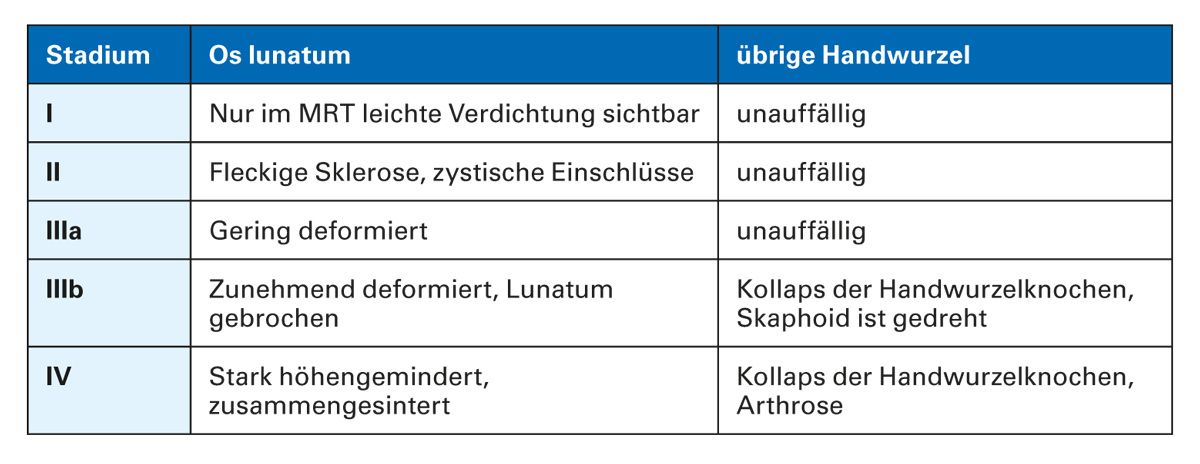
Die aseptische Knochennekrose des Os lunatum (Lunatummalazie, Kienböck-Krankheit) wird im Frühstadium konservativ und ansonsten mit längenausgleichenden, teilfusionierenden oder versteifenden Operationen behandelt. Der Krankheitsverlauf ist im Einzelfall schwer vorherzusagen und häufig progredient. Das hängt u.a. mit dem bis heute mangelnden Verständnis der Krankheitsursachen zusammen sowie mit der unzureichenden Berücksichtigung der Gelenkflächen- und Durchblutungssituation in der rein skelettorientierten Klassifikation nach Lichtman (Tab. 1), an der sich im Allgemeinen die Therapieentscheidungen orientieren – für andere Klassifikationen gilt Ähnliches [28, 29].
Wesentliche Faktoren der Erkrankung, abgesehen von akuten und chronisch repetitiven Traumata, sind:
- die Ulna-Minus-Variante (Niveauunterschied der distalen Gelenkflächen von Radius und Ulna mit Mehrbelastung des Lunatums),
- die Anatomie des Lunatums (trapezoid, rechteckig, pentagonal, Größe der Gelenkfläche zum Os hamatum),
- Durchblutungsstörungen (individuell heterogene Vaskularisation, venöser Rückstau mit intraossärer Druckerhöhung) [29].
Bei Kindern und Jugendlichen sind die Ausheilungsraten im Frühstadium der Lunatummalazie unter konservativen oder minimal-invasiven Therapien gut [30]. Zunächst erfolgt die Ruhigstellung für drei Monate. Um Kontrakturen und Funktionseinschränkungen vorzubeugen, sollte die Hand in dieser Phase nach Abnahme der Orthese regelmäßig vorsichtig bewegt werden.
Bei Erwachsenen über 20 Jahre erfolgt im Stadium I die Ruhigstellung des Handgelenks für sechs Wochen und bei persistierenden Beschwerden oder Progredienz das operative Vorgehen [31].
Entsprechend der genannten Erkrankungsfaktoren lassen sich die chirurgischen Therapieprinzien in Lunatum-entlastende und durchblutungsverbessernde Verfahren sowie Rettungsoperationen unterteilen. Bei der Indikationsstellung muss der Zustand der gesamten Handwurzel und des Handgelenks berücksichtigt werden, insbesondere bei Entwicklung eines karpalen Kollapses [31].
Zu den mechanisch entlastenden Verfahren gehören niveauregulierende Operationen wie die verkürzende Radiusosteotomie bei negativer Ulnavarianz oder die Ulnaverkürzung bei positiver Ulnavarianz, die zuklappende distale Radiusosteotomie oder eine Verkürzung des Os capitatum [31].
Dem Dekompressionskonzept mit Entfernung von Spongiosa aus den distalen Unterarmknochen oder der Resektion der distalen Ulna (Reizosteotomie) werden indirekt durchblutungssteigernde Effekte zugeschrieben. Direkte Revaskularisationsmethoden sind die Implantation eines Gefäßstiels nach Hori oder von vaskularisierten Knochentransplantaten [31].
Ziel von Rettungsoperationen ist es, die karpale Höhe zu erhalten. Dazu gehören die radiolunäre (RL) und die radioskapholunäre (RSL) Fusion. Muss das Lunatum mechanisch überbrückt werden, werden die skapho-kapitale (SC) oder die skapho-trapezio-trapezoidale (STT) Fusion praktiziert. Probleme bereiten Heilungsstörungen sowie die konsekutive Arthrose der Fossa scaphoidea infolge der Mehrbelastung. Bei Jugendlichen mit Lunatummalazie wird regelmäßig die temporäre Transfixation des Skaphotrapezoidal (ST)-Gelenks mit Kirschner-Drähten für sechs Monate vorgenommen [31].
Weiterhin gibt es Versuche, das zerstörte Mondbein durch Platzhalter zu ersetzen, etwa mit autologen Sehnentransplantaten, dem Os pisiforme oder Lunatumprothesen aus verschiedenen Materialien. Die bereits erwähnte Entfernung der proximalen Karpalreihe (PRC – proximal row carpectomy) ist eine Option, solange die Gelenkflächen der Fossa lunata des Radius und des Os capitatum erhalten sind [31].
Adjuvante Verfahren sind Synovialektomien und Débridements sowie die Lunatumdekompression (Anbohren des Lunatums) im Rahmen der diagnostischen Arthroskopie sowie die Denervierung des Handgelenks per Resektion der Nervi interossei anterior und posterior [31, 32].
Bandrupturen
Ruptur des skapholunären (SL-) Bands
Nur bei früher Diagnose und Versorgung (innerhalb von einer bis drei Wochen) kann das SL-Band direkt verheilen, denn eine verzögerte Bandnaht oder ein sekundär anatomischer Ersatz sind nicht möglich [33].
Die akute SL-Bandruptur wird mit einer primären Bandnaht versorgt und das reponierte SL-Gelenk mit Kirschner-Drähten gesichert. Danach erfolgt die Ruhigstellung im Unterarm-Cast (ohne Finger/Daumen) für acht Wochen – diese lange Phase der Ruhigstellung ist für ältere Menschen nachteilig und sollte daher nur bis zum etwa 60. Lebensjahr praktiziert werden. Prinzipiell sollte bei vorliegender Handgelenksarthrose keine SL-Bandrekonstruktion erfolgen und generell bei Patienten im Alter von über 70 Jahren die Operationsindikation zurückhaltend gestellt werden [33].
Bei subakuter SL-Bandruptur, also etwa ab der 4. Woche, sowie nach arthroskopischem Ausschluss einer Sekundärarthrose kann eine SL-Bandrekonstruktion unter Verwendung noch vorhandener Bandstümpfe in Kombination mit Umlagerung eines karpalen Bands durchgeführt werden oder es erfolgt ein Bandersatz mit einem Sehnenstreifen, der durch Bohrlöcher der Karpalknochen hindurchgezogen wird [33].
Alternativ dazu sowie bei chronischer SL-Bandruptur erfolgt die umgekehrte dorsale Kapsulodese mit Absetzen des Lig. intercarpale dorsale am Triquetrum, Reponieren des Skaphoids und Fixation des Bandes am Lunatum oder Radius [34-36].
3.5.2 Läsionen des distalen Radioulnargelenks (DRUG) und Discus articularis/TFCC
Minimal dislozierte Abrissfrakturen des Proc. styloideus ulnae lassen sich konservativ mit einem Unterarm-Gipsverband (Handgelenk in Neutralstellung) / Stabilorthese behandeln. Bei Frakturen im mittleren Drittel, basisnahen Abrissfrakturen oder isolierten ulnaren Bandverletzungen des TFCC wird ein Oberarm-Gipsverband in Neutralstellung angelegt, der 4-6 Wochen getragen wird [14].
Bei symptomatischem Diskusriss erfolgt das arthroskopische Débridement, wobei bis zu zwei Drittel des Dreieckknorpels entfernt werden können, ohne eine Instabilität des distalen Radioulnargelenks zu verursachen.
Ulnare Abrisse mit konsekutiver Instabilität des TFCC und Impingement werden arthroskopisch refixiert. Beim symptomatischen Ulna-Impakt-Syndrom werden intra- und extraartikuläre Operationsverfahren angewendet, wobei die Ulnavarianz beachtet werden muss – so reicht bei Patienten mit Ulna-plus-Stellung womöglich ein arthroskopisches Debridement des Dreieckknorpels nicht aus und es wird ein Niveauausgleich erforderlich. Unter Umständen sind die offene Operation, die Ellenkopf- oder Ellenschaftverkürzung oder – bei vollständiger Instabilität des TFCC und DRUG – Bandersatzplastiken notwendig [14].
Die DRUG-Arthrodese nach Sauvé-Kapandji mit Segmentresektion der Ulna gewährleistet eine stabile Führung des Karpus. Alternative ist die Hemiresektions-Interpositions-Arthroplastik (HIT) nach Bowers mit Entfernung des knorpligen Ulnakopfanteils und Sehnenersatz (bei erhaltenem ulnaren TFCC-Ansatz). Damit lässt sich eine gute Unterarmdrehung und Schmerzreduktion erreichen. Arthrodese und HIT sind der einfachen Ulnakopf-Resektion überlegen (Resektionsarthroplastik nach Darrach). Alternativ kann mit einer Ulnakopfprothese die Längendiskrepanz zwischen Radius und Ulna wiederhergestellt werden [14].
Degenerative Erkrankungen und Verletzungen des Daumens
Rhizarthrose
Unabhängig vom radiologischen Stadium der Arthrose des Daumensattelgelenks kann zunächst für etwa 3 bis 6 Monate eine konservative Therapie erfolgen. Diese beinhaltet außer der Anleitung zu Kompensationsstrategien und der Schmerztherapie, z. B. mit nicht-steroidalen Antirheumatika (NSAR), die Ruhigstellung mit Orthesen, die sowohl das Daumengrund- als auch das Handgelenk umfassen und zunächst in der Akutphase für zunächst mehrere Wochen und im weiteren Verlauf vor allem bei Belastungen der Hand in der Funktion getragen werden. Die Physiotherapie zur Kräftigung der den Daumen stabilisierenden Muskulatur und die Ergotherapie komplettieren. Gegebenenfalls kann die intraartikuläre Injektion von Kortison oder Hyaluronsäure angezeigt sein, um die Beschwerden zu lindern [1, 37].
Bei persistierender Symptomatik kommen verschiedene operative Maßnahmen infrage. Diese orientieren sich an den individuellen Bedürfnissen hinsichtlich der Funktion und dem radiologischen / klinischen Erkrankungsstadium sowie an der Erfahrung der Operateure mit den jeweiligen Methoden. Es gibt keine Evidenz, dass bestimmte Operationsmethoden anderen überlegen sind. Deller hat unter Berücksichtigung der aktuellen Studienlage dazu einen Algorithmus vorgeschlagen (Abb. 3) [37].
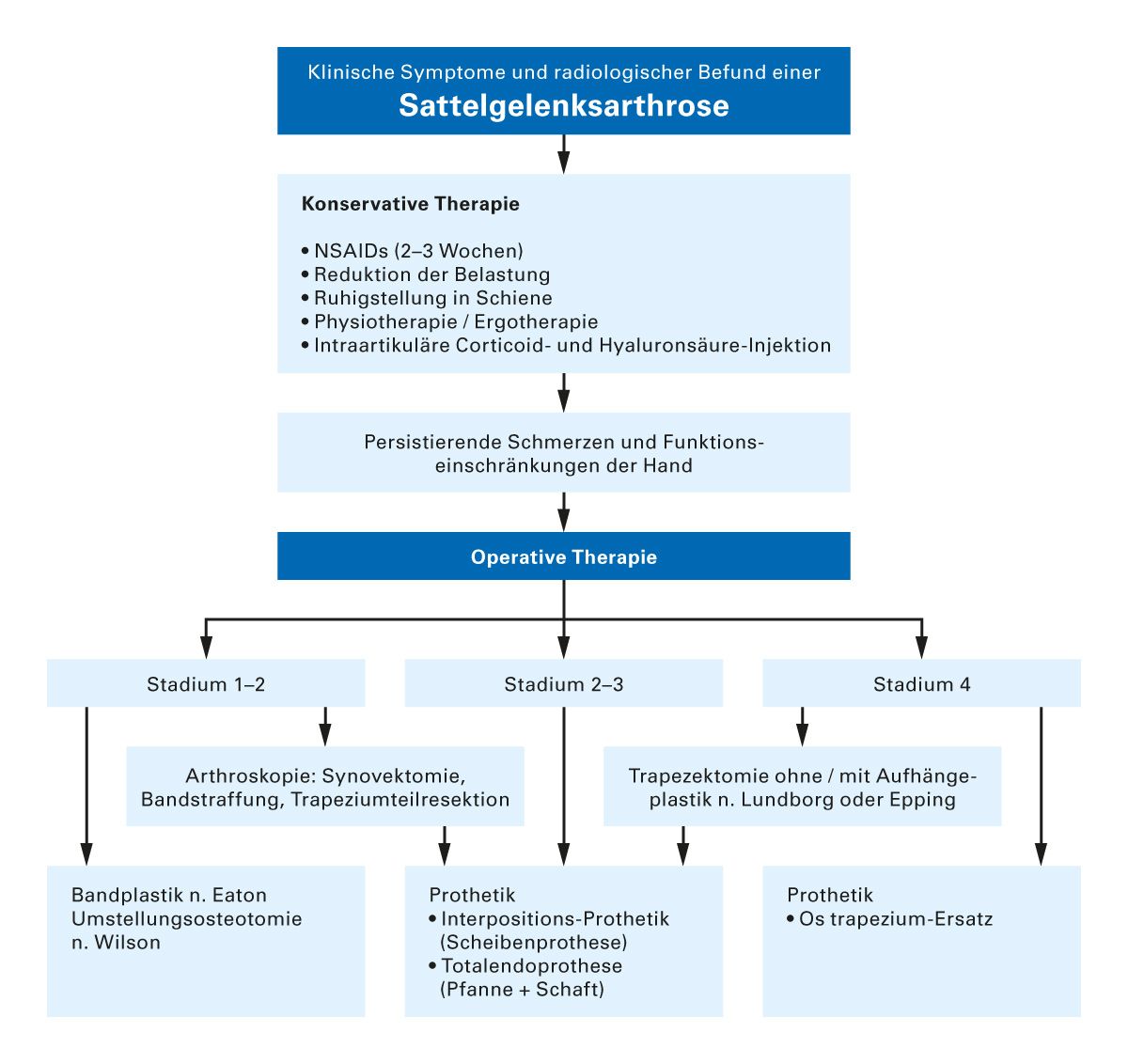
Abb. 5: Therapiealgorithmus bei Rhizarthrose, orientiert an der Klassifikation nach Eaton (modifiziert nach [37])
Kapsel-Band-Plastiken sollen dem Fortschreiten der Rhizarthrose vorbeugen, axialen Fehlbelastungen der Gelenkflächen kann mit der Korrekturosteotomie des Metacarpale I entgegengewirkt werden. Allerdings sind die Langzeitergebnisse dieser Eingriffe fraglich. Minimal-invasive Alternativen sind die arthroskopische Synovektomie und elektrothermische Kapsel-/Bandstraffung. Gegebenenfalls kommt die Trapeziumteilresektion infrage [37].
Im Spätstadium wird die alleinige Trapezektomie bzw. bei deutlich geschädigtem Kapsel-Band-Apparat die zusätzliche Kapselplastik vorgenommen. Wenn die Bandstrukturen zwischen Metacarpale I und II nach Trapezektomie geschädigt sind und keine ausreichend Stabilität des ersten Fingerstrahles besteht, wird eine Aufhängeplastik des Metacarpale I durchgeführt. Als Standardmethoden haben sich die Resektions-Suspensions-Arthroplastik mittels eines Flexor-carpi-radialis-Sehnenstreifens oder mittels eines Abductor-pollicis-longus-Sehnenstreifens bewährt. In Vergleichsstudien führten beide Techniken zu guten funktionellen Ergebnissen [37].
Prothetik: Die Anwendung von Silikonprothesen als Platzhalter nach Trapezektomie oder Gelenkspaltinterpositionsprothesen als Gelenkflächenersatz und zur Stabilisierung der Kapselbänder haben sich nicht bewährt. Zu einer scheibenförmigen Interpositionsprothese liegen noch keine Langzeiterfahrungen vor, auch zu Totalendoprothesen des Daumensattelgelenks ist bislang noch keine abschließende Beurteilung möglich [37]. Aktuelle Endoprothesen für das Daumensattelgelenk bestehen aus zwei konzentrisch ineinandergefügte Pfannengelenke (Duokopf-Prinzip) um die physiologische Beweglichkeit dieses Gelenks zu imitieren. Die klinischen Ergebnisse in einigen Studien in Bezug auf Spitzgriffkraft und Beweglichkeit sind gut, eine präoperative Z-Deformität mit Hyperextensionsstellung von bis zu 30° lässt sich korrigieren [10].
Ein systematischer Vergleich der Versagerraten von trapeziometakarpalen Implantaten und Arthroplastiken ohne Implantate hat geringere Versagerraten für letztere ergeben [38].
Die Arthrodese mit Osteosynthese zwischen Metacarpale I und Trapezium wird selten vorgenommen und ist mit einer deutlichen Einschränkung des Bewegungsumfanges, fortdauernden Beschwerden, Komplikationen und Reoperationen assoziiert [37, 39].
Skidaumen
Die frische Ruptur des ulnaren Kollateralbandes am Daumengrundgelenk bei forcierter Abduktion nach radial wird zunächst gekühlt und ruhiggestellt, ergänzt um die Schmerztherapie. Bei partiellen Rupturen erfolgt die Immobilisation mit einer Daumenschiene oder Daumenorthese für 5 Wochen [40]. Bei einer kompletten Ruptur ist die operative Rekonstruktion indiziert.
Bei chronischer Instabilität ist mit zunehmenden Knorpelschäden, palmarer Subluxation, Gelenkfehlstellungen und Kontrakturen zu rechnen. Vorausgesetzt, es liegen keine Gelenkschäden im Daumengrundgelenk oder kontrakte Haut-, Kapsel oder Muskelstrukturen in diesem Bereich vor, kann die Stabilität mittels Kollateralbandblastik (Palmaris-longus-Sehne) wiederhergestellt und können die palmare Subluxation, Radialdeviation, radiale Translation und Supinationsfehlstellung beseitigt werden. Um wieder Gelenkstabilität herzustellen, ist bei persistierender chronischer ulnarer Instabilität des Daumengrundgelenks trotz operativ versuchter Rekonstruktion die Arthrodese indiziert [41].
Fazit
Die Behandlung von Patienten mit Läsionen der knöchernen Hand, ihres Bandapparats sowie des Handgelenks muss auf einer adäquaten klinischen und teils spezifischen bildgebenden Diagnostik basieren und stadiengerecht erfolgen. Dazu sind außer etablierten Klassifikationssystemen individuelle Faktoren und die persönlichen Anforderungen an das Funktionsprofil zu berücksichtigen. Je nach Verletzungsart und -schwere wird mit konservativen Methoden oder chirurgisch behandelt. Besonders die offen chirurgischen oder arthroskopischen Therapieformen bedürfen der speziellen handchirurgischen Expertise sowie der adäquaten Nachsorge. Vielfach liegen wenig evidenzbasierte Empfehlungen vor, sodass Indikationen individuell, erfahrungsbasiert sowie entlang der Empfehlungen von Expertengremien sowie aus der internationalen Literatur gestellt werden. Behandlungsziele sind die Schmerzreduktion sowie eine den Lebensumständen möglichst weitgehend gerecht werdende Wiederherstellung der Hand- und Handgelenksfunktion. Im Arzt-Patienten-Gespräch sollten vorab realistische Ziele sowie potenzieller Nutzen und mögliche Risiken gegeneinander abgewogen werden.
Literatur
- Kloppenburg M., Kroon FPB, Blanco F et al (2019) 2018 update of the EULAR recommendations for the management of hand osteoarthritis. Ann Rheum Dis 78:16-24
- Kolasinski SL, Neogi T, Hochberg MC et al (2020) 2019 American College of Rheumatology/Arthritis Foundation Guideline for the Management of Osteoarthritis of the Hand, Hip, and Knee. Arthritis Care Res 72:149-162
- Tieman TE, Duraku SL , van der Oest MJW et al (2021) Denervation of the Joints of the Hand and Wrist: Surgical Techniques and a Systematic Review with Meta-Analysis. Plast Reconstr Surg 148(6):959e-972e
- Dodic T, Kopp J (2010) Arthrosis deformans des Handgelenks. Operative Therapieverfahren bei Handgelenkarthrosen, Lunatummalazie, Handgelenkinstabilitäten. Orthopädie und Unfallchirurgie update 5(4):221-38
- El-Mowafi H, El-Hadidi M, Boghdady GW et al (2007) Functional outcome of four corner arthrodesis for treatment of grade IV scaphoid non-union. Acta Orthop Belg 73(5):604-11
- Delattre O, Golon G, Vogels J et al (2015) Three-Corner Arthrodesis With Scaphoid and Triquetrum Excision for Wrist Arthritis. J Hand Surg Am 40(11):2176-82
- Mulford SJ, Ceulemans LJ, Nam D et al (2009) Proximal row carpectomy vs four corner fusion for scapholunate (Slac) or scaphoid nonunion advanced collapse (Snac) wrists: a systematic review of outcomes. J Hand Surg Eur Vol 34(2):256-63
- Krimmer H, Lanz U (2000) Der posttraumatische karpale Kollaps. Unfallchirurg 103:260-266
- Sell S, Hintzenstern V, Willms R et al (1996) Radiolunäre Arthrodese – ein präventiver Eingriff bei der Handgelenksbeteiligung der chronischen Polyarthritis. Akt Rheumatol 21:27-32
- Ayache A, Spies CK, Unglaub F (2023) Endoprothetik an Hand und Handgelenk. Z Rheumatol 82:839-51
- Boeckstyns MEH, Herzberg G (2017) Current European Practice in Wrist Arthroplasty. Hand Clin 33:521-28
- Yeoh D, Tourret L (2015) Total wrist arthroplasty: a systematic review of the evidence from the last 5 years. J Hand Surg Eur Vol 40(5):458-68
- S2e-Leitlinie Distale Radiusfraktur des Erwachsenen (Version 4.0), AWMF-Nr. 187-019
- Towfigh H, Hirner R, Langer M et al (Hrsg) (2014) Frakturen und Luxationen der Hand. Springer Verlag Berlin, Heidelberg
- Cooper AM, Wood TR, Scholten DJ et al (2022) Nonsurgical Management of Distal Radius Fractures in the elderly: Approaches, Risks and Limitations. Orthop Res Rev 14:287-292
- Schädel-Höpfner M, Windolf J, Lögters T et al (2023) Skaphoidfrakturen – aktuelle diagnostische und therapeutische Konzepte. Unfallchirurgie 126:799-811
- Fischer S, Bickert B, Radu CA et al (2017) Aktuelle Therapie der Skaphoidfraktur. Trauma Berufskrankh (Suppl 1) 19:51-56
- Shen L, Tang J, Luo C et al (2015) Comparison of Operative and Non-Operative Treatment of Acute Undisplaced or Minimally-Displaced Scaphoid Fractures: A Meta-analysis of Randomized Controlled Trials. PLoS ONE 10(5):e0125247
- Dias J, Brealey SD, Fairhurst C et al (2020) Surgery versus cast immobilization for adults with a bicortical fracture of the scaphoid waist (SWIFFT): a pragmatic, multicentre, open-label, randomized superiority trial. Lancet 396(10248):390-401
- Johnson NA, Fairhurst C, Brealey SD et al (2022) One-year outcome of surgery compared with immobilization in a cast for adults with an undisplaced or minimally displaced scaphoid fracture: a meta-analysis of randomized controlled trials. Bone Joint J 104-B(8):953-962
- Eastley N, Singh H, Dias JJ (2013) Union rates after proximal scaphoid fractures: meta-analysis and review of available evidence. J Hand Surg Eur Vol 38E(8):888-97
- Feeley A, Feeley I, Ni Fhoghlú C et al (2021) Use of biomaterials in scaphoid fracture fixation, a systematic review. Clin Biomech 89:105480
- Asmus A, Lautenbach M, Schacher B et al (2016) Skaphoidpseudarthrose. Orthopäde 45:951-65
- Gray RRL, Halpern AL, King SR et al (2023) Scaphoid fracture and nonunion: new directions. J Hand Surg Eur Vol 48(2S):4S-10S
- Rogers MJ, Ohlsen SM, Huang JI (2023) Fixation Techniques or Scaphoid Nonunion. J Am Acad Orthop Surg 31(15):783-92
- Yarar-Schlickewei S, Frosch KH, Schlickewei C (2019) Skaphoidpseudarthrose ohne Durchblutungsstörung. Unfallchirurg 122:191-99
- Kalb KH, Langer M, Windolf J et al (2019) Skaphoidpseudarthrose – Komplexe Rekonstruktionen mithilfe vaskularisierter Knochentransplantate. Unfallchirurg 122:200-10
- Danoff JR, Cuellar DO, O J et al (2015) The Management of Kienböck Disease: A Survey of the ASSH Membership. J Wrist Surg 4(1):43-8
- Lögters T, Büren C, Windolf J (2018) Ätiologie, Diagnostik und Klassifikation der Lunatumnekrose. Unfallchirurg 121:373-80
- Kalb K, Pillukat T, Schmitt R et al (2010) Die Lunatumnekrose im Kindes- und Jugendalter. Handchir Mikfochir Plast Chir 42(3):187-97
- Kalb K, van Schoonhoven J, Windolf J et al (2018) Therapie der Lunatumnekrose. Unfallchirurg 121:381-90
- Tieman TE, Duraku LS, van der Oest MJW et al (2021) Denervation of the Joints of the Hand and Wrist: Surgical Techniques and a Systematic Review with Meta-Analysis. Plast Reconstr Surg 148(6):959e-972e
- Bickert B (2018) Ruptur des skapholunären Interkarpalbands. Unfallchirurg 121:351-57
- Baxamusa T, Williams CS (2005) Capsulodesis of the wrist for scapholunate dissociation. Tech Hand Up Extrem Surg 9(1):35-41
- Szabo RM, Slater Jr RR, Palumbo CF et al (2022) Dorsal intercarpal ligament capsulodesis for chronic, static scapholunate dissociation: clinical results. J Hand Surg Am 27(6):978-84
- Moran SL, Ford KS, Wulf CA et al (2006) Outcomes of dorsal capsulodesis and tenodesis for treatment of scapholunate instability. J Hand Surg Am 31(9):1438-46
- Deller S (2019) Daumensattelgelenkarthrose. Orthopäde 48:351-366
- Ganhewa AD, Wu R, Chae MP et al (2019) Failure Rates of Base of Thumb Arthritis Surgery: A Systematic Review. J Hand Surg Am 44(9):728-741.e10
- Klenner Af, Towfigh AH, Klenner K (2014) Verletzungen des Sattelgelenks und posttraumatische Rhizarthrose. Unfallchirurg 117:291-98
- Englert A und Lukas B: Hand und Handgelenk. In: Engelhardt M (Hrsg) (2006) Sportverletzungen: Diagnose, Managment und Begleitmaßnahmen. Elsevier Urban & Fischer Verlag München, Jena (S. 235-59)
- Langer MF, Hermann K, Oeckenpöhler S et al (2015) Ulnare Kollateralbandplastik des Daumengrundgelenks bei chronischer Instabilität. Oper Orthop Traumatol 27:380-93


Tutorielle Unterstützung
Die tutorielle Unterstützung der Fortbildungsteilnehmer erfolgt durch unseren ärztlichen Leiter Dr. med. Alexander Voigt in Zusammenarbeit mit der arztCME-Redaktion. Inhaltliche Fragen können über das Kommentarfeld, direkt per Mail an service@arztcme.de oder via Telefon unter Tel.: +49(0)180-3000759 gestellt werden. Inhaltliche Fragen werden von unserem ärztlichen Leiter bzw. nach Rücksprache mit diesem und evtl. dem Autor auch von der arztCME-Redaktion beantwortet.
Technischer Support
Der technische Support der arztCME-Online-Akademie erfolgt durch geschulte Mitarbeiterinnen und Mitarbeiter des Betreibers health&media GmbH unter der E-Mail-Adresse technik@arztcme.de oder via Telefon unter Tel.: 49(0)180-3000759.